第二节 斜视
(strabismus)
两眼不能同时注视一目标,而仅能用一眼注视,另一眼的视轴表现不同程度的偏斜,此现象称为斜视。斜视的偏斜程度,可由测量两眼轴间的夹角而得。
一、分类
| 斜视 | 隐斜视 |
图17-9 正位眼与隐斜视在一眼被遮盖时的表现 1.有屈光不正者,应首先矫正屈光不正。 2.由AC/A比值过高引起的内隐斜可配双焦点眼镜,或可用缩瞳剂治疗。AC(accommodativeconvergence)是指调节 性集合。A(accommodation)是调节 。一定量的调节 必伴有较恒定的调节 性集合,形成调节 性集合/调节 比值(AC/A)。正视眼行使1D调节 时,就产生一米角的集合。 3.用同视机训练融合功能,以扩大融合范围。对青少年因集合不足所致的外隐斜,可作集合训练。 4.加强锻炼,增强体质,注意眼的卫生,不要过分使用目力,防止视力疲劳。 5.必要时可戴适度的三棱镜矫正,甚至手术治疗。 三、共同性斜视(concomitant strabismus) 眼位偏斜不能被融合机能所遏制,眼球运动无障碍,各种方向注视时斜视程度(斜视角)保持恒定者,称为共同性斜视。 (一)分类: 1.按偏斜的性质可分为: 单眼性斜视:经常固定用一眼注视目标而另一眼偏斜。偏斜眼视力显著减退。 交替性斜视:两眼可轮换注视或偏斜,如以左眼注视则右眼偏斜,右眼注视则左眼偏 斜。两眼视力常接近。 2.按偏斜的方向可分为: 内斜视(esotropia)眼球偏向内;外斜视(exotropia)眼球偏向外;上斜视(hypersropia)眼球偏向上;下斜视(hypotropia)眼球偏向下。 (二)病因: 病因学说不一,虽然各有一定的理论根据,但尚无一种学说能够解释所有的共同性斜视问题。 1.调节 学说:眼的调节 作用与眼的集合作用是互相联系的,一定的调节 带来相应的集合。远视眼在看远、近目标时都需要调节 ,过度调节 的同时产生过度的集合,因此常常由于调节 ——集合反射过强,其内直肌的作用有超出外直肌的趋向,而形成共同性内斜视。近视眼看近目标时少用或不用调节 ,集合力同时减弱,因此其内直肌的张力减低,有时就形成了共同性外斜视。近年来很多事实证明AC/A(调节 性集合/调节 ,即每一屈光度调节 所引起集合的三棱镜屈光度的数量-三棱镜度/屈光度)比值,与眼位偏斜有密切关系。 2.双眼反射学说:双眼单视是一个条件反射,是依靠融合功能来完成,是后天获得的。如果在这个条件反射形成的过程中两眼视力不同,一眼视力受到明显的感觉或运动障碍(如单眼高度屈光不正,单眼屈光间质、眼底或视神经的病变等)妨碍了双眼单视的功能,就会产生一种眼位分离状态即斜视。 3.解部学说:正位眼的每一条眼外肌和他们的肌腱、筋膜以及眼眶等必须发育正常。某一眼外肌发育过度或发育不全、眼外肌附着点异常,眼眶的发育、眶内筋膜结构的异常等,均可导致肌力不平衡而产生斜视。譬如内斜可能由于内直肌发育过强或外直肌发育不良或两者同时存在而引起。 4.遗传学说:临床上常见在同一家族中有许多人患有共同性斜视。文献上统计数字不尽相同。有的报导多达50%的患者有家族性的倾向,也有报导仅10%上下者,这些事实使人们考虑斜视可能与遗传因素有关。 (三)临床表现 一眼注视目标,另眼偏斜。当用任何一眼注视时,斜度就集中到另一眼上,并且斜度都是相同的。即用健眼注视目标,斜视眼的偏斜角(第一斜视角)与用斜视眼注视目标,健眼的偏斜角(第二斜视角)相等。眼球运动无障碍,两眼向各个方向转动时偏斜的程度保持不变。但在某些高级神经活动的影响下,如在沉睡、麻醉或使用调节 集合等不同情况时,其斜度可能有所不同。患者多无自觉症状,常因容貌关系而就医。 (四)诊断: 外观有眼球的偏斜,临床常用的检查方法有:遮盖法、三棱镜加遮盖法、角膜映光法、视野计检查(见第三章眼的检查)。 (五)治疗原则: 治疗的目的是恢复双眼的视功能和获得正常眼位,以达到功能治愈。因此必须提高斜视眼的视力,恢复正常视网膜对应,矫正眼位偏斜,增强融合能力。否则只能是外貌上的改善。 1.在睫状肌完全麻痹下进行验光,属于调节 型者应充分矫正其屈光不正,AC/A比值高的内斜视,需加用强缩瞳剂或戴双光眼镜治疗。非调节 型者应在适当时候进行手术矫正。 2.对斜眼视力已经减退或已形成抑制性弱视的儿童,应及早进行弱视治疗。 3.用同视机或实体镜作双眼单视训练,进一步改善双眼视功能和矫正眼球位置。 4.手术治疗:原则是增强或减弱眼外肌力量,以矫正眼位偏斜,前者常采用眼外肌截除术,后者采用眼外肌后徙术。手术后,根据情况继续配戴眼镜和进行双眼单视训练。 四、麻痹性斜视(paralytie strabismus) 因眼外肌麻痹引起的斜视称为麻痹性斜视。双眼注视各方向时所表现的斜视角不同,为非共同性斜视(noncomitant strabismus)。 (一)病因 麻痹性斜视可分为先天性与后天性两种。前者为先天性发育异常,后者原因如下。 1.主要是由于支配眼外肌的神经发生麻痹的结果。可因脑皮质中枢,神经核或周围神经病变而引起,常见于: (1)外伤:如颅底部,眼眶部发生外伤及脑震荡等。 (2)炎症:如周围性神经炎,脑及脑膜炎等。 (3)脑血管疾病:如脑出血、血栓等。 (4)肿瘤:眼眶或颅内肿瘤。 (5)内、外毒素:如病灶感染、酒精、烟草、铅、一氧化碳、腐肉中毒、白喉等。 (6)全身病:如突眼性甲状腺肿,糖尿病等。 2.眼外肌的直接损伤及肌源性疾患(如重症肌无力)。 (二)临床表现:一般是突然起病,主要症状有: 1.复视:为麻痹性斜视的特征之一。在双眼视觉反射已经巩固的人,突然发生眼位偏斜,使得双眼单视无法保持,同一物象不是落在双眼视网膜对应点上。两个非对应点上的物象反映在大脑知觉区时成为两个印象,不能融合为一个,于是产生复视。 由于复视的困扰,病员可以出现眩晕、甚至恶心、呕吐。但复视轻微者往往无明显症状,只有双眼视物时显模糊,如分另检查两眼,均无异常,且视力正常,常易误诊为无病或神经官能症,临床上应予注意。 2.眼位偏斜:麻痹性斜视一般均有程度不同的眼位偏斜。越向麻痹肌作用方向注视时,病眼偏斜越明显,复视亦加重;而背向麻痹肌作用方向注视时,偏斜及复视逐渐减轻,甚至消失。 3.第二斜视角大于第一斜视角,即麻痹眼固视时出现的斜视度数大于健眼固视时的斜视度。因为麻痹肌固视时大脑发生较大的神经冲动,这个冲动同样发给健侧的配偶肌,使该眼过度收缩。 4.眼球运动障碍:依据麻痹程度的不同,眼球不能向麻痹肌作用的方向转动或受到限制。 5.头位偏斜:患者为了克服复视的干扰,常常将头部转向麻痹肌作用的方向,因为在这样的位置,需用麻痹肌的作用减少,复视相应得以改善。如遮盖一眼则头位偏斜可消失。检查头位时应与先天性胸锁乳突肌纤维化造成的斜颈相鉴别。 1.对原因不明者,可试用抗生素及皮质类固醇治疗。 2.支持疗法:口服或肌注维生素B1,B12及ATP等,以助神经功能恢复。 3.局部可行理疗,如超声波、音频电疗,以防麻痹肌萎缩。也可试行针刺疗法。 4.治疗中一般都应持续遮盖单眼,防止复视的困扰。遮盖必须双眼轮换进行,防止双眼视功能恶化。 5.病因已消除,或确知病变已不再恢复或进行者(一般是在病情稳定6~12个月以上),可行三棱镜矫治或手术矫正。 五、假性斜视(pseudostrabismus) 有时外观上看来似有眼位偏斜,但实际上并不存在斜视,称之为假性斜视。见于: (一)鼻梁过宽、内眦赘皮将鼻侧巩膜遮盖,造成内斜的错觉,特别是在向一侧注视时明显,这种情况可见于婴儿或小孩。 (二)大的α角,即眼的视轴与光轴间的夹角:过大的+α角(阳性α角)外观似有外斜,过大的-α角(阴性α角)则似有内斜.正常眼的α角约为4°~5°以内,可用视野计或同视机测出。 (三)瞳孔距离异常:过宽的瞳孔距离,看起来似有外斜,过窄者则似有内斜。 以上情况,均可利用角膜映光法、遮盖法等鉴别。 此外,在4个月内的婴儿有时出现间歇性的眼向内聚,是由于过分集合所致,4~6个月时,这个现象即消失。
A同侧性复视B 交叉性复视 A&右眼外直肌(虚线)麻痹,右眼内斜。目标O的影像落在右眼P处,即在中心窝的左侧,而向视野投射时,假象O'位于目标O的右侧(同侧性复视) B 右眼内直肌(虚线)麻痹,右眼外斜。目标O的影像落在右眼P处,即在中心窝的右侧,而向视野投射时,假象O'位于目标O的左侧。(交叉性复视) 图17-5 同侧性复视与交叉性复视 F,F'为右左眼的中心窝 表17-1 诊断共同性斜视与麻痹性斜视的鉴别诊断
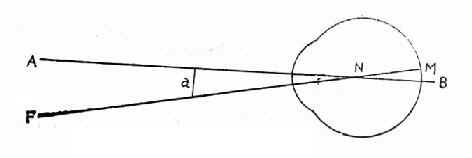
AB光轴 FN视轴 图17-6 α角
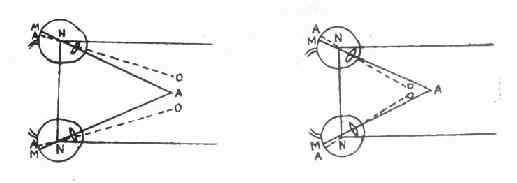
MA(实线)-视轴 AO(虚线)-光轴 左图:视轴在光轴之鼻侧为正α角 右图:视轴在光轴之颞侧为负α角 图17-7 正α角与负α角 校对时间:00-10-08 09:26:56 惠冬莉 , 百拇医药参见:首页 > 医疗版 > 疾病专题 > 眼科 > 眼外肌病 > 斜视 | |||||||||||||||||||