第三篇 胸部
第一章 肺与纵隔
许多胸部变可借X线检查显示其部位、形状及大小,诊断效果好,方法简单,因而应用最广。已成为胸部疾病诊断、早期发现、随访观察及普查等不可缺少的检查方法。
胸部疾病的X线表现是胸部病理生理及病理解剖的反映,不能直接反映组织学的改变。在诊断中必需密切结合临床,进行全面分析,才能做出正确诊断。某些较早期和过于细微的病变,X线检查尚不能显示。气管或支气管内的早期病变,则必需用特殊摄影或造影检查才能发现。
随着CT和介入放射学的开展,胸部病变的CT检查及对肺内病变在影像监视下行穿剌活检也已用于临床。CT对发现小的肺肿瘤和肺癌所致的肺门、纵隔淋巴结转移价值较大,对纵隔肿瘤的诊断也有重要作用。
MRI对纵隔肿瘤的定位和定性诊断价值较大。特别是MRI的流空效应,使心血管成像有助于了解纵隔肿瘤与心血管的关系。USG由于空气对超声的极强反射,而难以应用于肺部病变的诊断,对胸腔积液有一定诊断价值。
第一节 X线诊断
一、X线检查方法
肺与纵隔的X线检查方法有透视、摄影、体层摄影及支气管造影等。对某些与血管有关的病变可用血管造影。许多胸部病变可借胸部平片结合透视及体层摄影作出诊断。
普通检查
(一)透视 胸部透视(chest fluoroscopy),方法简单、经济、应用广泛。但缺点是医生和患者所接受的射线量远较摄影时高,不易发现细微病变和无永久性图像记录。因此,现在许多医院用胸部荧光摄影或胸部摄片取代透视检查,只将透视作为必要时的辅助检查。影像增强电视系统的应用以及隔室透视在一定程度上减少了医生、患者所接受的射线量。
透视时应明确检查目的和要求,并参考病史和过去的胸片或透视报告。除去体表影响透视的衣物、膏药及发卡等。一般取立位,根据病情可用半卧位或卧位。应对肺野、肋膈角、肺门、纵隔及心脏大血管等作全面观察。让患者深呼吸,以观察肺野透明度、膈动度及病变形态的改变等。
(二)摄影 常用摄影位置如下:
1.后前位 是常规胸部摄影位置,取立位,病人胸前壁靠片,X线自背部射入。应包括全部肺野、胸廓、肋膈角和下颈部。好的胸片应清晰显示两侧肺纹理的细微结构,透过气管能看清第1~4胸椎,下部胸椎与心脏重叠,隐约可见。
2.侧位 患侧胸壁靠片。侧位胸片可帮助确定病变在肺或纵隔内的位置,并能从侧面观察病变的形态。
3.前后位 适用于不能站立的患者,取仰卧位,X线自前方射入。
4.前弓位 用于显示肺尖部及与锁骨、肋骨重迭的病变。
5.侧卧水平方向后前位 用于观察胸内液体及气体在变换体位时的表现,并可根据液面长度确定空洞或空腔的范围。
特殊检查
1.体层摄影 体层摄影已广泛用于胸部疾病的诊断,它可使某一选定层面清晰显影,而使非选定层面模糊不清,为疾病诊断和鉴别诊断提供重要的根据。体层摄影可用于:①确定有无空洞,并显示洞壁及引流支气管的情况;②较准确地显示肺内肿块、空洞等病变的形态、结构、部位及毗邻关系;③显示肺部病变与支气管的关系以及支气管本身有无狭窄、扩张、受压、中断及缺损;④显示肺门增大的淋巴结、纵隔内病变及其与大血管的关系。
体层摄影层面及其深度的选择依欲显示的结构及病变所在而不同。对肺内病变应根据透视或正、侧位胸片选层。
支气管肺门可采用正位倾斜体层摄影,能较好的显示肺门、气管、主支气管及上、下叶支气管。
2.高千伏摄影 由于X线穿透力强,可减少胸壁软组织及肋骨等对肺内病变的干扰,并可使肺纹理显示清晰,对比较好,气管及肺门区支气管影显示较清楚,对中心型肺癌、纵隔病变以及尘肺等诊断有帮助。
造影检查
呼吸系统的造影检查主要是支气管造影(bronchography),这是直接观察支气管病变的检查方法,诊断效果好,但有一定痛苦,应掌握适应证及禁忌证。
适应证包括:①原因不明的咯血或临床拟诊支气管扩张症而平片无阳性发现或只有轻微改变,需明确诊断及病变范围以行手述治疗。如平片已明确为两肺广泛病变,无法手术者,则不必造影;②平片似诊肺癌,虽经体层摄影仍不能明确诊断;③慢性肺化脓症及慢性肺结核,需明确有无合并支气管扩张;④了解不张肺叶支气管腔的情况,以确定肺不张的原因。
禁忌证包括:①全身情况衰竭,年龄过大,心、肺、肝的功能不良;②肺或支气管急性感染及进展期浸润型肺结核;③7~10日内发生大咯血;④甲状腺功能亢进或对碘造影剂过敏,不宜用碘油造影,可改用硫酸钡胶浆。
支气管造影所用造影剂有:①40%碘化油,较常用。②50%~60%硫酸钡胶浆,为硫酸钡加适量西黄蓍胶或羧甲基纤维素制成的混悬液。显影清晰,无过敏反应,价立,咯出快。
造影应注意以下几点:①向患者说明造影目的、方法以及可能有的痛若,取得患者的合作;②造影前4小时及影后2小时禁食;③术前一日作碘及麻醉剂过敏试验;④痰量多者,术前应作位引流。
将导管经鼻插入气管,透视下将导管端置于气管隆突上方1~2cm处,缓缓注入麻醉剂,以麻醉各叶支气管。透视下控制体位注入造影剂,使其充盈至5~6级支气管。造影后拔出导管,作体位引流,以排出造影剂。对于肺癌及其他较局限的病变可将导管插入一侧或一叶一支气管,行选择性造影。
二、正常X线表现
正常胸部X线影像是胸腔内、外各种组织和器官重迭的总合投影。应熟悉生后前位及侧位片上各种影像的正常及变异表现(图3-1-1),以免误诊为病变。
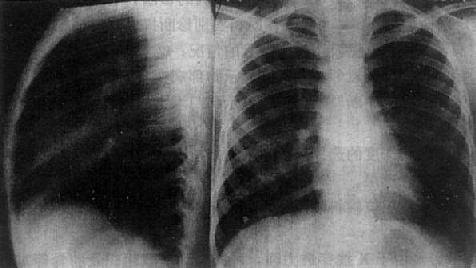
图3-1-1 正常胸部侧位、后前位片
(一)胸廓 胸廓软组织及骨骼在胸片上形成的影像,有时可造成误诊,应当认识(图3-1-2)。
软组织
1.胸锁乳突肌及锁骨上皮肤皱褶 胸锁乳突肌(sterno-mastoid muscle)在两肺尖内侧形成外缘锐利、均匀致密的影像。当颈部偏斜时,两侧胸锁乳突肌影可不对称,勿误认为肺尖部病变。

图3-1-2 可能引起误诊的胸部软组织和骨骼影像
锁骨上皮肤皱褶(skin reflection over the clavicle)为与锁骨上缘平行的3~5mm宽的薄层软组织影,其内侧与胸锁乳突肌影相连。系锁骨上皮肤及皮下组织的投影。
2.胸大肌 胸大肌(pectoral muscle major)在肌肉发达的男性,于两侧肺野中外带可形成扇形均匀致密影,下缘锐利,呈一斜线与腋前皮肤皱褶连续,一般右侧较明显,不可误为病变。
3.女性乳房及乳头 女性乳房(female breast)可在两肺下野形成下缘清楚、上缘不清且密度逐渐变淡的半圆形致密影,其下缘向外与腋部皮肤连续,勿误认为肺炎。乳头(nipple)在两肺下野相当于第5前肋间处,有时可形成小圆形致密影,年龄较大的妇女多见,有时亦见于男性。勿误为肺内结节性病灶。两侧对称为其特点,透视下转动患者即可与肺野分开。
骨 骼
1.肋骨 肋骨(ribs)起于胸椎两侧,后段呈水平向外走行,前段自外上向内下倾斜走行形成肋弓。肋骨前后端不在同一水平,一般第6肋骨前端相当于第10肋骨后端的高度。前段扁薄,不如后端影像清晰。1~10肋骨前端有肋软骨与胸骨相连,因软骨不显影,故X线片上肋骨前端游离。25岁以后第1对肋软骨首先钙化,随年龄增长,其他肋软骨也自下而上逐条钙化,表现为不规则的斑片状致密影,勿误认为肺内病变。肋骨及肋间隙常被用作胸部病变的定位标志。
肋骨有多种先天性变异,常见的有:①颈肋(cervicsal rib),可发生于一侧或两侧,表现为短小较直的小肋骨,自第7颈椎处出发;②叉状肋(bifurcation of rib),为最常见的肋骨变异,肋骨前端呈叉状,有时一支明显,另一支短小,甚至仅为肋骨上的突起,勿误信为肺内病变;③肋骨联合(fusion of rib),多见于第5、6后肋,表现为相邻的两条肋骨局部呈骨性联合,肋间隙变窄,易误为肺内病变。
2.肩胛骨 肩胛骨(scapula)内缘可与肺野外带重迭,勿误信为胸膜增高。青春期肩胛骨下角可出现二次骨化中心,勿误为骨折。
3.锁骨 在后前位片上两侧胸锁关节到中线距离应相等,否则为投照位置不正。锁骨(clavicle)的内下缘有半月凹陷,为菱形韧带附着处,有时边缘不规则,勿认为骨制裁破坏。
4.胸骨 胸骨在后前位片上与纵隔影重迭,只有胸骨柄两侧外上角可突出于纵隔影之外,勿误认为纵隔病变。
5.胸椎 胸椎(thoracic spine)的横突可突出于纵隔影之外勿误认为增大的淋巴结。
(二)纵隔 纵隔(mediastinum)位于胸骨之后,胸椎之前,界于两肺之间。其中有心、大血管、气管、食管、主支气管、淋巴组织、胸腺、神经及脂肪等器官和组织。除气管及主支气管可以分辨外,其余结构间无明显对比,只能观察其与肺部邻接的轮廓。
纵隔的分区在判断纵隔肿块的来源和性质上有着重要意义。纵隔的划区有几种,现介绍九分区法,即在侧位胸片上将纵隔划分为前、中、后及上、中、下共九个区(图3-1-3),前纵隔系胸骨之后,心、升主动脉和气管之前的狭长三角区。中纵隔相当于心、主动脉弓、气管及肺门所占据的区域,食管前壁为中、后纵隔的分界线。食管以后和胸椎旁区为后纵隔。自胸骨柄、体交界处至第4胸椎下缘连一水平线,其上为上纵隔,其下至肺门下缘(第8胸椎下缘)的水平线为中纵隔,肺门下缘以下至膈为下纵隔。
正常纵隔于卧位及呼气时,宽而短,立位及吸气时窄而长,尤以小儿为显著。婴幼儿的胸腺可致纵隔向一侧或两侧增宽,呈帆形影。
正常时纵隔居中,一侧胸腔压力增高,如一侧胸腔大量积液或气胸、一侧肺气肿或巨大占位性病变,纵隔可被推向健侧;一侧胸腔压力减低,如肺不张和广泛胸膜增厚,纵隔可被牵向患侧。纵隔可因炎症、肿瘤、增大淋巴结、主动脉瘤、食管极度扩张及椎旁脓肿等而呈普遍或局限性增宽。当支气管发生部分性阻寨时,由于呼吸时两侧胸腔压力不均衡,可在呼吸时发生左右摆动,称纵隔摆动。气体进入纵隔形成纵隔气肿,可在两侧边缘出现透明的气带影。

图3-1-3 纵隔分区示意图
(三)膈 膈(diaphragm)后前位上分左右两叶,呈圆顶状。膈在外侧及前、后方与胸壁相交形成肋膈角,有内侧与心形成心膈角。膈的圆顶偏内前方,因而外、后肋膈角深而锐。右膈顶较左膈顶高1~2cm,一般位于第9或第10后肋水平,相当于第6前肋间隙。呼吸时两膈上下对称运动,运动范围为1~3cm,深呼吸时可达3~6cm。膈的形态、位置及运动,可因膈之发育与胸腹腔病变而出现变化。
膈的局部可发育较薄,向上呈半圆形隆起,称局限性膈膨升,多发生于右侧,中老年多见,为正常变异。有时深吸气时,膈顶可呈波浪状,称波浪膈,系因膈附着于各肋骨前端,在深吸气时受肋骨牵拉所致,勿误为胸膜粘连。
胸腔及腹腔压力的改变可影响膈的位置。胸腔压力减低如肺不张、肺纤维性变;腹腔压力增高,如妊娠、腹水、腹部巨大肿块等均可使膈升高。反之胸腔压力升高可使膈降低,如肺气肿、气胸及胸腔积液等。一侧膈发育不良,因膈张力减弱而升高,称膈膨升。膈神经麻痹时,膈也升高。
上述引起膈位置改变的因素及胸、腹腔的炎症均可使膈运动减低。膈膨升及膈神经麻痹时,由于膈的运动功能减弱或丧失,可出现矛盾运动,即吸气时正常侧下降而患侧上升,呼气时反之。
(四)胸膜 胸膜(pleura)衬于胸壁内面、膈面与纵隔面的壁层胸膜和包绕于肺表面的脏层胸膜,正常时不显影,只有在胸膜反褶处X线与胸膜走行方向平行时,才在X线片上显示为薄层状或线状致密影,见于肺尖胸膜反褶及叶间裂反褶。
(五)气管、支气管 气管、支气管在胸部平片上观察不满意,但在体层摄影和支气管造影时则可清楚显示。
气管(trachea)起于环状软骨下缘,长11~13cm,宽1.5~2cm,在第5~6胸椎平面分为左、右主支气管。气管分叉部下壁形成隆突,分叉角度为60°~85°,吸气时角度略大。两侧主支气管与气管长轴的角度不同,右侧为20°~30°;左侧为30°~45°。两侧主支气管分别分为肺叶支气管,肺叶支气管又分出肺段支气管,经多次分支,最后与肺泡相连。支气管分支的名称见表3-1-1。
表3-1-1 两侧支气管分支名称
| 右侧 |
左侧 | |||
| 上叶 | 1尖支 | 上叶 | 上部支气管 | 1+2尖后支 |
| 2后支 | 3前支 | |||
|
3前支 |
下部支气管 (舌部) |
4上舌支 | ||
| 中间支气管 |
5下舌支 | |||
| 中叶 | 4外支 | |||
| 5内支 | ||||
| 下叶 | 6背支 | |||
| 7内基底支 | 下叶 | 6背支 | ||
| 8前基底支 | 7+8内前基底支 | |||
| 9外基底支 | 9外基底支 | |||
| 10后基底支 | 10后基底支 | |||
熟悉两侧肺叶及肺段支气管的名称及分支形式,有利于根据正侧位胸片判断肺内病变位于哪一肺叶或肺段。一般用数字表示肺段气管的名称。两侧支气管的分支形式不完全相同,有以下几点差异:①右主支气管分为上、中、下三支肺叶支气管、左主支气管分为上、下两支肺叶支气管;②右上叶支气管直接分为肺段支气管,而左上叶支气管先分为上部及下(舌)部支气管,然后再分别分出肺段支气管;③右上叶支气管分为尖、后、前三支肺段支气管,左上叶支气管分为尖后支及前支两支肺段支气管;④右侧主支气管分出上叶支气管后至中叶支气管开口前的一段称为中间支气管。左侧无中间支气管;⑤右下叶支气管共分为背、内、前、外、后五支肺段支气管,左下叶支气管则分为背、内、前、外、后四支肺段支气管。
(六)肺 肺的各解剖部分的投影在X线上表现为肺野、肺门及肺纹理。
1.肺野 肺野(lumg field)是含有空气的肺在胸片上所显示的透明区域。两侧肺野的透明度相同,深吸气时肺内气量多,透明度高,呼气时则透明度低,以两肺中下野表现明显。肺尖部含气量较少,故较不透明。为便于标明病变位置,人为地将一侧肺野纵行分为三等分,称为内、中、外带,又分别在第2、4肋骨前端下缘画一水平线,将肺野分为上、中、下三野(图3-1-4)。

图3-1-4 肺野的划分
2.肺门及肺纹理 肺门影(hilar shadow)是肺动、静脉,支气管及淋巴组织的总合投影,肺动脉和肺静脉的大分支为其主要组成部分(图3-1-5)。后前位上,肺门位于两肺中野内带第2~4前肋间处,左侧比右侧高1~2cm。右肺门分上下两部:上部由上肺静脉、上肺动脉及下肺动脉干后回归支组成,其外缘由上肺静脉的下后静脉干形成;下部由右下肺动脉干构成,其内侧因有含气的中间支气管衬托而轮廓清晰,正常成人宽度不超过15mm。上下部相交形成一较钝的夹角,称肺门角。左肺门主要由左肺动脉及上肺静脉的分支构成。上部由左肺动脉弓形成,为边缘光滑的半圆形影,易被误认为肿块;下部由左下肺动脉及其分支构成,由于左心影的掩盖,只能见到一部分。侧位时两侧肺门大部重迭,右肺门略偏前。肺门表现似一尾巴拖长的“逗号”,前缘为上肺静脉干,后上缘为左肺动脉弓,拖长的“逗号”尾巴由两下肺动脉干构成。

图3-1-5 肺门结构示意图
1.气管 2.右主支气管 3.右肺动脉 4.下后静脉干 5.右下肺动脉干 6.肺门角
7.中间支气管 8.右上肺静脉 9.右下肺静脉 10.左肺动脉弓 11.舌叶动脉
12.左下肺动脉13.左上肺静脉 14.左下肺静脉
多种肺部疾病可引起肺门大小、位置和密度上的改变。肺门增大见于肺门血管的扩张、肺门淋巴结的增大和支气管腔内或腔外的肿瘤等。由于肺门大小的正常差异较大,又无正常标准,因此,除非增大明显,多较难判断。但如内凹的肺门角变成外凸,则多系肺门邻近肿物所致。肺门缩小则见于肺门血管的变细。肺门移位多见于肺叶不张,上叶或下叶肺不张可使肺门上移或下移。 肺门密度增高常与肺门增大同时存在。如未见肺门肿块,则多因肺门血管及支气管周围间质内的病变,如炎症或水肿所致。
肺纹理(lung markings)为自肺门向肺野呈放射分布的干树状影。由肺动、静脉及淋巴管组成,主要成分是肺动脉分支。肺纹理自肺门向外围延伸,逐渐变细,正常时肺下野较肺上野粗,特别是右肺下野因无心重迭更为明显,并可见略呈水平走行的肺静脉分支所形成的纹理。
观察肺纹理应注意其多少、粗细、分布、有无扭曲变形等。其正常粗细和多少并无明确标准,但变化明显时则不难确定。肺纹理的改变受多种因素影响,密切结合临床进行分析,对多种心肺疾病的诊断有重要意义。
3.肺叶、肺段和肺小叶
(1)肺叶:肺叶(lobe)属解剖学范畴,与肺野的概念不同。正常情况下,除非叶间胸膜显影借以分辨肺叶外,在胸片上并不能显示各肺叶的界限。但结合正、侧位胸片,却可推断各肺叶的大致位置,借以确定病变的所在。
右肺有上、中、下三叶,左肺有上、下两叶。各肺叶由叶间裂分隔。右肺有斜裂与水平裂两个叶间裂。侧位片上或右肺斜裂上起第4胸椎水平,向前下斜行达膈前部距前肋膈角2~3cm处。水平裂起自斜裂的中部,向前稍向下达前胸壁。水平裂上方为上叶,下方为中叶,后下方为左下叶。左肺上叶相当右肺上、中两叶。
肺叶在后前位像上前后重迭,如右肺中叶与下叶完全重迭,中叶在前,下叶在后。右肺上叶与下叶的上部重迭。在确定病变的部位时应结合侧位片,根据叶间裂的位置,辨别病变位于哪个肺叶或肺段。
肺的分叶还可有先天变异,主要的是副叶。其中以下叶内侧的下副叶较多,其叶间裂呈线状致密影,自膈的内侧向上向内斜行达肺门,左侧由于心影遮盖而不易显示。另一副叶为奇叶,系因奇静脉位置异常,奇静脉周围的胸膜反折,呈一倒置的逗点弧形叶间裂,自上纵隔向外上斜行达肺尖。
(2)肺段;肺叶由2~5个肺段(segment)组成,各有其单独的支气管。正常时,X线片不能显示肺段的界限,只有在病理情况下,单独肺段受累,才能看到肺段的轮廓。肺段的名称与相应的支气管一致。
(3)肺小叶:每一肺段由许多肺小叶(lobule)组成,肺小叶的直径约1cm,有一小叶支气管及伴随的小叶动脉进入。小叶之间有疏松的结缔组织间隔,称小叶间隔,其中有小叶静脉及淋巴管。每支小叶支气管分出3~5支未梢细支气管,每支末梢细支气管所支配的范围称为腺泡(呼吸小叶),为肺部病理改变的基本单位,其直径约为6mm。末梢细支气管继续分出呼吸细支气管,以后再分为肺泡管、肺泡囊,最后为肺泡。
(4)肺实质与间质:肺组织由肺实质与肺间质组成。肺实质为肺部具有气体交换功能的含气间隙及结构,包括肺泡与肺泡壁。肺间质是支气管和血管周围、肺泡间隔及脏层胸膜下由结缔组织所组成的支架和间隙(图3-1-6)。

图3-1-6 肺间质示意图
三、基本病变X线表现
胸部可发生多种疾病。为了掌握各种疾病的X线诊断,必需认识各种基本病变的X线表现。只有这样,才能综合X线所见,再结合临床资料进行分析,从现象到本质对疾病作出诊断。下边三个方面介绍呼吸系统基本病变及基本X线表现。
(一)支气管阻塞及其后果 支气管阻塞可因腔内肿块、异物、先天性狭窄、分泌物郁积、水肿、血块及痉挛收缩等原因引起,也可因外在性压迫,如肿瘤、增大淋巴结等所致。部分性阻塞引起阻塞性肺气肿(obstructive emphysema);完全性阻塞引起阻塞性肺不张(obstructive atelectasis)。
1.阻塞性肺气肿 肺气肿系肺组织过度充气而膨胀的一种状态。支气管的部分性阻塞产生活塞作用,就是空气能被吸入,而不能完全呼出,致使由该支气管所分布的肺泡过度充气而逐渐膨胀,形成肺气肿。过度膨胀和随之产生的肺泡壁血供障碍或并发感染,可导致肺泡破裂弹性丧失。
末梢细支气管远侧肺组织的肺气肿,为小叶性肺气肿(lobular emphysema)或泡性肺气肿。肺泡壁破裂气体进入肺间质,为间质性肺气肿(interstitisl emphysema)。多个肺泡壁破裂,可合并形成较大的含气空腔,为肺大泡(bullae)。
阻塞性肺气肿可分为慢性弥漫性及局限性两种。弥漫性者可继发于多种慢性肺疾病,以慢性支气管炎、支气管哮喘和尘肺时多见。其阻塞部位多在细支气管。局限性者可为叶段肺气肿,阻塞发生在较大支气管,见于支气管异物、肿瘤及慢性炎性狭窄等。
轻度阻塞性肺气肿,X线诊断有一定限度。较严重的慢性弥漫性阻塞性肺气肿,X线表现比较明显,有以下特点:
两侧肺野透明度增加,呼气与吸气时肺野透明度改变不大,肺内可见肺大泡;肺纹理稀疏、变细、变直;胸廓呈桶状,前后径增加,肋间隙变宽;膈位置低,动度明显减弱,侧位片见胸骨后间隙增宽;心表现为狭长的垂位心型。
局限性阻塞性肺气肿的X线表现为肺局部透明度增加,范围取决于支气管阻塞的部位。范围较小时,可无胸廓及膈的改变。支气管异物引起者常伴有纵隔摆动。局限性肺气肿可为早期支气管肿瘤的表现,发现后应作体层摄影或支气管造影以确定病因。
2.阻塞性肺不张 肺不张系多种原因所致肺内气体减少和肺体积缩小的改变。分先天性与获得性,后者可由支气管完全阻塞、肺外压迫及肺内瘢痕组织收缩引起,以支气管阻塞最为多见,可以是支气管腔内阻塞或是腔外压迫。
支气管完全阻塞后,肺内气体多在18~24小时内被循环的血液所吸收,肺叶萎陷,肺泡内可产生一定量的渗液。无气的肺缩小,密度增高,可并发肺炎或支气管扩张。
阻塞性肺不张的X线表现与阻塞的部位和不张的肺内有无已经存在的病变或并发感染有关。阻塞可以在主支气管、叶或段支气管、细支气管,而导致一侧性、肺叶、肺段和小叶的肺不张。肺不张的范围不同,其X线表现也不同。
(1)一侧性肺不张:X线现为患侧肺野均匀致密,纵隔向患侧移位,肋间隙变窄(图3-1-7)。健侧肺可有代偿性肺气肿。
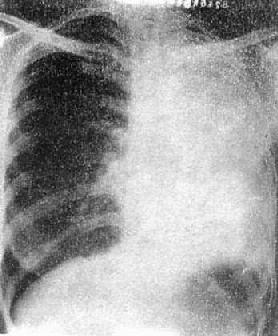
图3-1-7 一侧性肺不张
左侧支气管阻塞引起左侧全肺不张,显示左侧肺野均匀致密,
纵隔向患侧移位,肋间隙变窄,膈升高
(2)肺叶不张:不同肺叶不张的X线表现不同,但其共同特点是肺叶缩小,密度均匀增高,叶间裂呈向心性移位。纵隔及肺门可有不同程度的向患部移位(图3-1-8)。邻近肺叶可出现代偿性肺气肿。

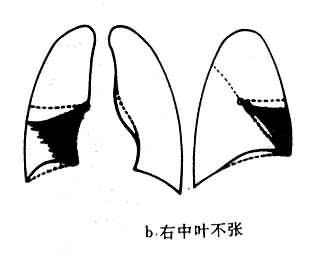


图3-1-8 各肺叶肺不张
1)右肺上叶不张:后前位表现为右肺上叶缩小呈扇形,密度增高,水平裂外侧上移。上叶轻度收缩时,水平裂呈凹面向下的弧形,明显收缩时,上叶可表现为纵隔旁三角形致密影。肺门上提,甚至上半部肺门消失。中下叶肺纹理上移而疏散,并可有代偿性肺气肿。气管可右移。
2)右肺中叶不张:较为常见,后前位表现为右肺下野内侧靠心右缘现上界清楚下界模糊的片状致密影,心右缘不能分辨(图3-1-9)。侧位上表现为自肺门向前下方倾斜的带状或尖端指向肺门的三角形致密影(图3-1-9)。上、下叶可有代偿性肺气肿。
3)左肺上叶(包括舌段)不张:左肺上叶上部较厚,下部较薄。肺不张时,后前位表现为左肺上、中肺野片状模糊影,上部密度较高,下部密度较淡,边界不清,气管左移,心左缘不清,侧位上可见整个斜裂向前移位,不张的肺叶密度高、缩小。下叶呈代偿性肺气肿,而下叶尖部向上膨胀达第2胸椎水平。
4)下叶不张:两侧肺下叶不张均表现为肺下野内侧尖端在上,基底在下的三角形致密影,肺门下移,有时肺门下部消失。上、中叶有代偿性肺气肿。右肺下叶不张较左侧显示清楚,因左侧有心影重迭,但在斜位或过度曝光片上可以显示。侧位时,下叶不张表现斜裂向后下方移位,下叶密度高。

图3-1-9 右肺中叶肺不张(正、侧位)
(3)肺段不张:肺段不张(segmental atelectasis)较少见,单纯肺段不张,后前位一般呈三角形致密影,基底向外,尖端指向肺门,肺段缩小。
(4)小叶性不张:小叶性不张(lobular atelectasis)多见于支气管哮喘及支气管肺炎,由于多数末梢细支气管被粘液阻塞所致。X线表现为多数小斑片状影,其周围可有透明的气肿带。
(二)肺部病变 肺部病变的X线表现是大体病理改变在X线上的反映,从以下几方面讨论:
1.渗出与实变 机体的急性炎症反应主要表现是渗出(exudation)。渗出性病变的范围不同,在X线上表现为密度不太高的较为均匀的云絮状影,边缘模糊,与正常肺间无清楚界限(图3-1-10)。肺部急性炎症进展至某一阶段,肺泡内气体即被由血管渗出的液体、蛋白及细胞所代替,形成渗出性实变(consolidation)。渗出是产生实变常见原因之一。实变在大体病理上为肺泡内的空气被病理性液体或组织所代替。这些病理液体可以是炎性渗出液、血液及水肿液。见于肺炎、渗出性结核、肺出血及肺水肿等。由于病理性液体可以通过肺泡孔向邻近肺泡蔓延。因而病变区与正常肺组织间无截然分界,而呈逐渐称行状态。实变可大可小,多数连续的肺泡发生实变,则形成单一的片状致密影,边缘模糊,密度较均匀。多处不连续的实变,隔以含气的肺组织,则形成多数小片状致密影,边界模糊。小范围的实变随病变的进展可成为大片实变。如实变占据整个肺叶,其边界至叶间胸膜,则形成边缘锐利以叶间胸膜为界的全叶性实变(图3-1-11)。实变中心区密度较高,边缘区较淡。以浆液渗出或水肿为主的实变密度较低;以脓性渗出为主的实变密度较高;以纤维素渗出为主的实变密度最高。当实变扩展至肺门附近,则较大的含气支气管与实变的肺组织常形成对比,而在实变的影像中可见到含气支气管分支影,称支气管气像(air bro, 百拇医药