 |
关键词:
链球菌为革兰阳性球菌,由Billrth 和Enrich于1877年首次发现。根据其细胞壁C物质的不同分为A、B、C等18个族。1933年Lancefield发现B族链球菌(GroupB Streptococci,GBS)能引起多种疾病。1958年在新爱尔兰的3名脑膜炎婴儿脑脊液中分离到β溶血性B族链球菌,其中2名患儿死亡,引起人们对GBS的关注[1] 。七十年代以来,西方国家对GBS所致围产期感染进行了大量研究。GBS寄生于健康人的下消化道,带菌率15%~35%。细菌可发展到泌尿生殖道,并常与念珠菌感染共存。带菌率随人种、地域、年龄而不同,特殊人群如多个性伴侣的妇女带菌率较高,孕妇、新生儿、糖尿病患者发病率高。孕妇阴道直肠带菌率5%~30%,北京地区孕妇阴道带菌率为13%[2] 。带菌方式有一过性、间歇性和慢性带菌三种。带菌孕妇易引起较严重的母儿合并症,现综述如下。
一、GBS与不良妊娠结局
1.GBS与胎膜早破:许多资料表明,GBS感染是胎膜早破( prematurerupture of membranes, PROM)的重要发病因素,相关的病原体有β溶血性链球菌、淋球菌、沙眼衣原体及某些厌氧菌。Galask通过体外细菌吸附试验,首次报道在大肠杆菌、GBS、淋球菌中,GBS对绒毛膜的吸附及穿透力最强。接种2小时内已吸附于母体组织,继而侵入绒毛膜。提示GBS可能是PROM及羊膜腔感染的病原菌[3] 。临床研究证实,泌尿生殖道GBS带菌者胎膜早破发生率高于不带菌者(18%∶13%,P<0.05),并可导致早产、绒毛膜羊膜炎[4~5] 。PROM早产组的GBS阳性率明显高于足月产组(32%∶22%,P<0.05)[6] 。
2.GBS与羊膜腔感染:妊娠期由于PROM、细菌性阴道病等使病原微生物入侵引起羊水、胎膜及胎盘的感染称为羊膜腔感染(intraamnioticinfection,IAI),也称为羊膜腔感染综合征。GBS是引起IAI的病原微生物之一,对绒毛膜的穿透能力远远大于大肠杆菌,且病情更严重。Gravett等的8只恒河猴羊膜腔感染模型显示,接种Ⅲ型GBS106 cfu后羊水中GBS菌落计数逐渐升高,宫缩逐步加强,于14~40小时内4只猴早产。提示GBS可引起IAI并易早产[7] 。Yancey应用多因素方差分析排除混杂因素后,证明GBS阳性是引起绒毛膜羊膜炎的重要危险因素,危险性与生殖道GBS带菌程度成正比。羊膜腔感染尚与下列因素成正相关:破膜时间>6小时、初产妇产程延长、内监护时间>12小时、阴道检查次数>6、子宫内膜炎及剖宫产等[8] 。
3.GBS与晚期流产、早产:Daugaard研究了晚期流产和泌尿生殖道GBS带菌的关系。结果显示:观察组中GBS尿培养阳性率24%,宫颈培养阳性率27%,且尿培养阳性者宫颈培养也阳性,均与对照组有非常显著差异(分别P<0.001;P<0.01)。病理证实:GBS培养(+)和IAI有相关性[9] 。
Klebanoff研究表明,GBS(+)孕妇早产合并低出生体重儿、极低体重儿的可能性增加20%~60%[10] 。GBS引起早产的可能机制为:由于免疫力低下或GBS数量多,毒力强,下泌尿生殖道的感染上行性发展,引起PROM,释放磷脂酶A2 ,刺激羊膜等组织产生前列腺素及细胞因子,刺激子宫收缩致早产[11~13] 。Dudley等通过体外试验发现,人的蜕膜组织对各种GBS菌株产生的型特异性巨噬细胞炎性蛋白-1α (MIP-1α )及白细胞介素-8(IL-8)比基础分泌水平增加215%~421%(P<0.05)[11] 。同时二种细胞因子分泌水平与不同浓度的GBS细胞壁成份成正相关(P<0.05)。由于细胞因子是不同免疫活性细胞迁移到炎症区域的重要标志,故认为,在与感染有关的早产病因学上,GBS及其细胞壁成份刺激蜕膜细胞产生细胞因子,或激活宿主的细胞免疫系统产生TNF及刺激羊膜、蜕膜组织产生前列腺素,是最初的重要表现。
4.GBS与产褥感染:Minkoff报告在阴道GBS(+)而行剖宫产的妇女中,产后子宫内膜炎发生率为61.1%,与GBS(-)组对比有显著差异(P<0.01),从而认为阴道GBS(+)是引起剖宫产后子宫内膜炎的重要危险因素。尚有报告GBS(+)与产后盆腔炎、蜂窝组织炎等相关。
5.GBS与无症状菌尿:无症状菌尿的病原体以大肠杆菌等条件致病菌为主,GBS所致者临床较少见,亚临床感染的报道更少,发生率尚无统计。Mckenzie报道尿中GBS抗体升高可提示近期生殖道GBS感染,并能预测早产[14] ,但尚未达成共识。我们建议对胎儿畸形、胎儿宫内发育迟缓病例加做尿中GBS培养,以进一步明确病因。
二、GBS与新生儿婴儿感染
近二十年来,美国、英国、芬兰等国家的GBS感染为新生儿感染的首位,发生率分别高达61%、28%、30%,病死率达20%~50%。申阿东等报道由GBS引起的新生儿肺炎占25.71%[15] 。根据感染发生的时间分为早发疾病、晚发疾病及复发疾病。由早发疾病引起的新生儿病死率为11.1%,晚发疾病者为27.8%。
1.早发疾病(early-onset disease,EOD):指生后一周内发生的GBS感染,占新生儿GBS疾病的80%[16] ,以暴发性肺炎和脓毒血症为特征,常伴发脑膜炎。主要表现为生后半小时内出现呼吸系统症状,如紫绀、呼吸暂停、呼吸窘迫,X线以炎性浸润性片状阴影及云絮状改变为主。由窒息、低血压、DIC引起的死亡占40%~60%,最常见于发病12~24小时内,早产儿常在6小时内发生。主要并发症有呼吸衰竭、代谢紊乱。据随访,15%~30%的脑膜炎存活者出现长期神经系统后遗症[17] 。产科高危因素:生殖道GBS感染,尤其严重感染孕妇发生EOD的危险比未感染者高29倍;低水平的抗荚膜多糖抗体;分娩过GBS感染婴儿;孕期GBS菌血症;多产次;早产、破膜时间长、产时发热者EOD发生率增高7倍。
2.晚发疾病(late-onset disease,LOD):常发生于生后5天~16周,可由产时垂直传播、院内感染或其它因素所致,90%为Ⅲ型GBS。常为隐匿性发病,最初表现为脑膜炎症状,如发热、昏睡、呕吐、囟门张力大等,其它尚可有脓毒血症性关节炎、蜂窝组织炎、骨髓炎及无症状菌血症等。LOD受感染者多为有产科并发症的早产儿,发病率为足月儿的7倍,因脓毒血症死亡者高达90%,足月儿在5%以下。
3.复发疾病(recurrent disease):指新生儿GBS菌血症、脑膜炎等治愈后,经过一段时间间隔发生了与GBS有关的新的临床疾病,并从血液、脑脊液、脑室液中找到GBS。发病高峰在生后90天内,发生率在0~8.8%。Chua等6年的研究表明,约6%的早发疾病和4%的晚发疾病会复发[18] 。复发疾病常为菌血症或菌血症合并脑膜炎。原因有:(1)GBS初次感染所用抗生素疗程短,剂量小,未达杀菌浓度,停药后同型细菌反跳。(2)外源不同血清型GBS的侵入,称为重复感染,可为院内感染。(3)新生儿口腔GBS感染引起母亲乳头炎,继而引起复发感染。(4)Ⅲ型GBS可长期存在于粘膜表面,早产儿免疫功能不成熟,使复发感染机会增加。
三、GBS的检测
GBS的检出率依赖于多项因素,多数学者建议从宫颈、阴道及肛周联合取材以提高阳性率。多数学者认为,越接近产时筛查GBS阳性率越高,故美国妇产科协会(ACOG)、美国儿科协会(AAP)建议对孕35~37周的所有孕妇进行检测。检测方法主要有细菌培养和抗原测定。
1.细菌学检查:GBS对培养基要求较高,肉汤选择性培养基可显著提高阳性率,是明确GBS的基本手段。首选SMB或Lim肉汤选择性培养基。由菌落形态、溶血特性、显微镜下所见及生化反应可以确定链球菌,采用族和型特异性血清进行免疫学试验可最后确定GBS。国内已有自制抗血清用于鉴定GBS。Field采用阴道分泌物涂片进行革兰染色快速诊断GBS,诊断符合率较高,有一定实用价值。
2.细菌抗原检测:近年用于GBS检测的有乳胶微粒凝集试验(LA)、协同凝集试验(COA)、对流免疫电泳试验(CIE)及酶联免疫试验(ELISA)等,前两种国外均有商品试剂盒出售。GBS全身感染时抗原检测阳性率可达50%~80%,甚至100%。
3.特异性抗体检测:免疫荧光抗体检测培养6小时的标本,敏感度和特异度分别为49%和99%,阳性预测值和阴性预测值分别为89%和92%,标本直接检查敏感度较低。
4.分子生物学检查:有人用脉冲场凝蚀电泳法(PFGE),限制性酶切片段长度多态性分析(RFLP),核酸探针法及核酸内切酶法等检测GBS,均取得较好的效果,但均未能应用于临床。
四、GBS感染的预防
预防GBS感染主要集中于给新生儿保护性免疫(主/被动)或从母婴双方消除GBS带菌状态(药物预防)着手。
一、药物预防及治疗
孕期药物预防指对已临产或胎膜早破者,分娩前给以抗生素治疗,以预防母体GBS感染和新生儿早期疾病。经过多年实践,国际上用于推广的方案有两种[20] :
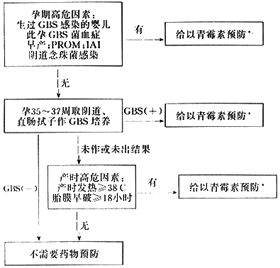
方案Ⅰ:所有孕妇于孕35~37周取阴道下1/3、肛门直肠分泌物作GBS培养,结果阳性及有感染高危因素者给以青霉素G。这一方案为ACOG和AAP所肯定,但尚未有大样本试验支持,Rouse等估计此方案使近30%的孕妇接受治疗,可防止90% GBS感染。见附图。
附图 孕35~37周GBS(+)及有高危因素者药物预防方案
方案Ⅱ:凡具有高危因素者(同方案Ⅰ)不进行筛查,即给以药物预防。本方案效果与方案Ⅰ相似,然而接受治疗的孕妇数量增加20%。美国疾病预防控制中心(CDC)、ACOG、AAP均认为这种方案是可行的。预防GBS疾病的抗生素推荐用法:青霉素G,首剂500万单位静脉注射,继以250万单位,静脉注射,q4h;或氨苄青霉素负荷量2 g,静脉注射,继以1 g,静脉注射,q4h直至分娩。青霉素过敏者可选用氯洁霉素900mg,静脉注射,q8 h;或红霉素500 mg,静脉注射,q6 h。有人认为仅用7天即可消除带菌状态。药物预防的副作用有过敏、耐药菌株增加。已出现耐青霉素的GBS。为减少副作用,应严格掌握适应症。氨苄青霉素由于抗菌谱广,耐药菌株也更多。因此,常规预防时首选青霉素G。
二、免疫预防:
多数学者证实新生儿GBS易感性是因母亲缺乏抗荚膜多糖抗体。通常认为该抗体最低保护浓度为0.5~2 ug/ml。Shen报道北京健康足月儿Ⅲ型抗荚膜多糖IgG抗体的浓度比瑞典新生儿高(P<0.001),可能是中国新生儿发病较国外低的原因[19] 。但是,80%~90%的生育期妇女未达到保护性抗体水平。有人证实Ⅰa、Ⅱ、Ⅲ型夹膜多糖安全、无毒、有免疫原性,经动物及临床实验证明可作为菌苗,并能产生保护性水平的IgG抗体。另有学者把多糖成份与破伤风类毒素联合制成结合物菌苗,引起特异性IgG显著增高。C蛋白也具有免疫功能,Ca 在所有被研究的菌株中占90%,提示Ca 抗原成份可能更适于制备菌苗,现正处于试验阶段。
主动免疫可预防90%的新生儿感染。有人对高危新生儿静脉注射IgG和高效价特异性单克隆抗体,进行GBS被动免疫。目前,GBS菌苗仍处于试验阶段,菌苗的合适种类、使用对象及时间等还需进一步研究。
五、GBS感染的治疗
GBS感染以婴儿新生儿多见,当培养明确是GBS感染时,可用青霉素、氨苄青霉素、头孢霉素或氯洁霉素治疗。在肺炎、败血症组,青霉素20万U/kg,氨苄青霉素每日150~200 mg/kg ,静脉注射,疗程10天。脑膜炎组,青霉素G50U/kg ,氨苄青霉素300~400 mg/kg ,静脉注射,疗程14天。合并脑膜炎者应延长到28天。除此以外,应对新生儿加强监护,全面估价,适当延长院内观察时间。
对GBS阳性孕妇,产时似应给以抗生素治疗,但到目前为止尚未有明确的资料提供。
参 考 文 献
1 Hood M, Janney A. Beta hemolytic streptococcus group B associatedwith problems of the prenatal period. Am J Obstet Gynecol, 1961,82:(4)809-818.
2 张景华,袁林,杨永弘等.600名健康妇女及其所娩新生儿B族链球菌带菌情况的研究.中华流行病学杂志,1996,17:17.
3 Galask RP, Varner MW, Petzold CR. Bacterial attachment to the chorioamnioticmembranes.Am J Obstet Gynecol,1984,148:816-9.
4 Katz VL, Moos MK, Cefalo RC. Group B streptococci.Results of a antepartum screeningand intrapartum treatment.Am J Obstet Gynecol,1994,170:521-6.
5 Regan SA, Chao S, James LS.Preterm rupture of membrane, preterm labor and group Bstreptococcal colonization of mothers. Am J Obstet Gynecol,1981,141:184-6.
6 Morales WJ, Lim DV.Prevention of neonatal group B streptococcal sepsis by the useof a rapid screening test and selective intrupartum chemoprophylaxis. Am J ObstetGynecol,1986,155:979-83.
7 Graft MG, Witkin SS, Haluska GJ.An experimental model for intraamniotic infectionand prettier labor in rhesus monkeys. Am J Obstet Gynecol,1994,171:1660-7.
8 Yancey MK, Duff P, Clark P. Prepartum infection associated with vaginal group Bstreptococcal colonization. Obstet Gynecol,1994,84:816-9.
9 Daugaard HD, Thomsen AC,Henrigues U.Group B streptococci in the lower urogenitaltract and late abortions. Am J Obstet Gynecol,1988,158:28-31.
10 Klebanoof MA, Regan JA, Rao AV.Outcome of the vaginal infections and prematuritystudy: results of a clinical trial of erythromycin among pregnant women colonized with GBS. Am J Obstet Gyncol,1995,172:1540-5.
11 Deadly DJ, Edwin SS, Wagoner JV.Regulation of decidual cell chemokine production bygroup B streptococci and purified cell wall components. Am J ObstetGyncol,1997,177(3):661-72.
12 Dudley DJ, Hunter C, Mitchell ND.Elevations of amniotic fluid macrophage inflammatoryprotein-1.concentrations with women during tern and preterm labor. ObsetGynecol,1996,87(1):94-8.
13 Romero R, Yoon HB, Mazor M. A comparative study of the diagnostic performance ofamniotic fluid glucose, while blood cell count, interleukin-6, and gram strain in thedetection of microbial invasion in patients with preterm premature rupture of membranes.Am J Obstet Gynecol,1993,169(4):839-51.
14 Mckenzie H. Donnet ML, Howie PW.Risk of preterm delivery in pregnant women with groupB streptococcal urinary infections or urinary antibodies to group B streptococcal and E.coli antigens. Br J Obstet Genecol ,1994,101:107-13.
15 申阿东, 杨永弘.新生儿GBS感染27例临床分析.中华儿科杂志,1993,31(2):69-71.
16 Mustafe MM. Mccracken GH Jr. Neonatal septicemia and meningitis. In: Rudolph AM,Hoffman JIE, Rudolph (!), eds. Rudolphs Pediatrics. 19th ed. Morwalk, Connecticut:Appleton & Lange, 1991:551-9.
17 Centers for Disease Control and Prevention.Prevention of perinatal group Bstreptococcal disease.A public health perspective. MMWR,1996,45(RR-7):1-24.
18 Minkoff H, Mead P.An obstetric approach to the prevention of earlyonset group B β-hemolyticstreptococcal sepsis. Am J Obstet Gynecol,1986,154:973-7.
19 Shen XS. Yang YH, Zhang JH.Prevalence of antibodies against GBS capsularpolysaccharides in healthy Chinese neonates. Pediatr Inf Dis J,1997,16(12):11790-1180.
20 AAP.Revised guidelines for prevention of early-onset GBS infection.Pediatrics,1997,99(3):489-96.
收稿:1998-04-01 修回:1998-06-25)
, 百拇医药