第四节 腹腔消化器官和脾
一、食管腹部
食管腹部abdominalpart of esophagus 甚短,约1-2厘米,在通过食管裂孔处构成第三狭窄(距中切牙约40厘米)。下端与胃贲门相续,其左、右缘分别与胃大、小弯相续,左缘与胃底向左上方的膨隆间的夹角叫做贲门切迹。食管前、后面有迷走神经前、后干走行。
食管腹部由胃左动脉及膈下动脉的分支供给,静脉回流经胃静脉入于门静脉。食管腹部的淋巴回流至胃左淋巴结。
二、胃
胃stomach 是消化管的膨大部分,能分泌胃液和内分泌素,具有收纳、搅拌和进行初步消化的功能。
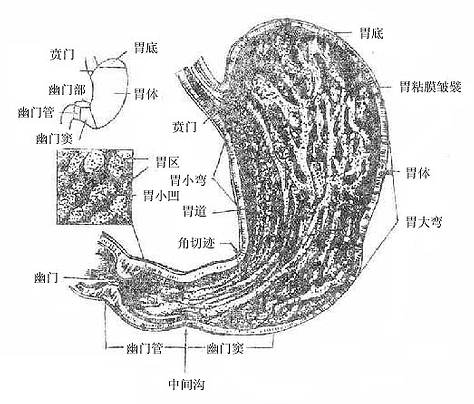
1.形态和分部(图8-28)
胃的形态、位置随体型和充盈程度而异,中等充盈的胃呈扁平的曲颈囊状,可分前后两壁、上下两缘和出入两门。胃前壁朝向前上方,对向腹膜腔。胃后壁朝向后下方,对向网膜囊,是网膜囊前壁的一部分。两壁移行处的上缘叫做胃小弯lessercurvature呈凹向右上方的弧形。下缘较长叫胃大弯greatercurvature,长度约为小弯的4-5倍,为凸向左下方的弧形。胃小弯有肝胃韧带附着,位置较为恒定,小弯的最低点有明显向右的转折角,叫做角切迹angularincisure。胃的近侧端与食管相续,叫做贲门cardia。远侧端与十二肠上部连接,叫做幽门pylorus。幽门与十二指肠相接处表面有一浅沟,内有幽门前静脉通过,是手术中判断幽门和十二指肠分界的标志。
胃分为底、体、幽门三部。胃底fundusof stomach为贲门平面以上向左上方膨出的部分。又称胃弯,一般为气体所充满。小儿此部尚未发育,故胃呈管状。胃体bodyof stomach为介于胃底和角切迹之间的部分,从角切迹向远侧称为幽门部pyloricpart ,临床上称为胃窦。幽门部又被大弯一个不明显的浅沟(中间沟)分为左侧的幽门窦和右侧的幽门管。幽门部和胃小弯是溃疡的好发部位。
图8-28胃的形态、分部和粘膜
2.位置和毗邻
中等充盈的胃大部分位于左季肋区,小部分位于腹上区。贲门和幽门的位置较固定。贲门位于第11胸椎左侧,距正中线约2.5厘米处。幽门在第一腰椎右侧,距正中线2厘米处。胃大弯的位置随胃充盈的情况而异,其下缘最低点可降至脐或脐以下平面。
胃前壁右侧部为肝左叶下面所遮盖。胃底部紧邻膈和脾。前壁左下方在剑突下方左、右肋弓之间下直接与腹前壁接触,是胃的触诊部位。胃后壁隔网膜囊与众多器官相邻接,由下向上依次是横结肠、胰、左肾和肾上腺、脾等。这些器官构成胃床。
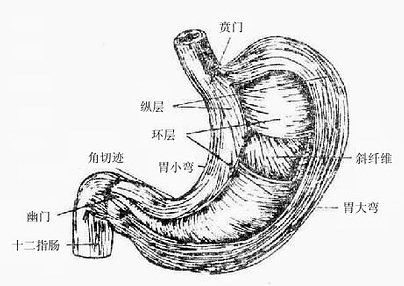
3.胃壁的构造(图8-28、29)
胃壁由粘膜、粘膜下组织、肌膜和浆膜等4层构成。胃粘膜在胃空虚时形成许多皱襞,近小弯部有4-5条较为恒定的纵皱襞,食糜可经皱襞间的纵沟流向十二指肠,这些纵沟称为胃道。胃粘膜表面有许多小沟,纵横交错,将粘膜分隔为直径1-6毫米大小不等的小区,叫做胃区gastricareas。每一胃区用放大镜观察时可见许多小凹,叫做胃小凹gastricpits小凹底部有数个胃腺的开口。胃粘膜层有许多胃腺,有分泌消化酶、盐酸和激素的作用。在胃与十二指肠交界处胃粘膜覆于幽门括约肌的表面,形成环形的粘膜皱襞,叫幽门瓣pyloricvalve。胃粘膜下组织发达,在胃充盈和蠕动时起缓冲作用,便于胃粘膜的延伸和变位。肌膜较厚,由内斜、中环、外纵三层平滑肌交织组成。纵行肌仅分布于大、小弯处。中环形肌层发达,布于全胃,在幽门处明显增厚,形成幽门括约肌sphincterof pylorus,可控制胃内容不致过快地排入十二指肠和防止 内容的逆流。贲门处无明显的括约肌。内斜肌层薄弱不完整,自贲门左侧向胃前、后壁放散。浆膜为腹膜脏层。
图8-29胃的肌层
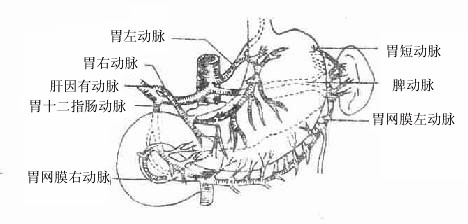
4.胃的血管
胃的动脉(图8-30)均为腹腔干的分支(已述于第三节),在胃的大、小弯形成2个动脉弓。在胃小弯的小网膜内由胃左和胃右动脉吻合构成,在胃大弯的胃结肠韧带内由胃网膜左、右动脉吻合构成。胃底部由胃短动脉供给。上述各动脉发出的胃支穿肌层入于粘膜下组织,吻合成丰富的血管网。故胃切除术结扎血管时残余胃的血液供给一般不受影响。
图8-30胃的动脉
行胃部分切除术时常以动脉的胃支做为标志,在胃大弯由于胃短动脉向右上方斜行,而胃网膜左动脉发出的胃支则行向右下方,二者间形成少血管区,常为大弯侧的定点。如从胃小弯胃左动脉的第一、二胃支之间至大弯上述定点行胃大部切除,则可切除全胃的3/4,而若从小弯胃左动脉第三、四胃支之间至大弯定点切除胃,则切除范围相当于1/2。
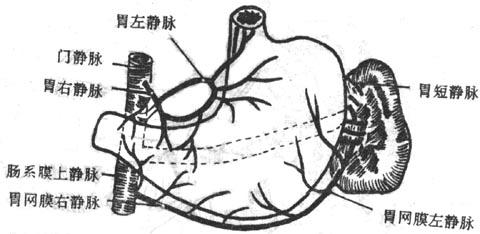
图8-31胃的静脉
胃壁的静脉汇成胃左、右静脉,胃网膜左、右静脉和胃短静脉,与同名动脉伴行。前二者直接汇入门静脉,后三者分别经肠系膜上静脉和脾静脉间接汇入门静脉。其中胃左静脉在贲门处接受食管静脉支的汇入,该支与奇静脉的食管支都起源于食管下段粘膜下层的食管静脉丛,因此是门、上腔静脉间重要的侧副循环径路。
5.胃的淋巴管和淋巴结
胃的淋巴管丰富。各层内的毛细淋巴管网直接或互相吻合后汇入附近的淋巴结群。由于相互间的吻合密切,因而胃髓某一部位的癌症可累及各局部淋巴结群。胃的淋巴引流及淋巴结分群大体与血管走行相一致(图8-32)。
图8-32胃的淋巴引流
(一)胃左、右淋巴结leftand right gastric lymph nodes 位于小网膜内,沿胃小弯排列于胃左、右动脉和贲门周围,由纳小弯胃体、胃底右侧部、贲门和食管腹段的淋巴管。其输出管注入腹腔淋巴结。
(二)胃网膜左、右淋巴结left and right gastroomental lymph nodes位于胃结肠韧带内,沿胃网膜左、右动脉排列,接纳胃体大弯侧的淋巴管,其输出管汇入幽门淋巴结或腹腔淋巴结。
(三)幽门淋巴结pyloric lymph nodes位于十指肠上部上方胃右动脉起始部的周围,十二指肠上部与降部的夹角以及胃十二指肠动脉的分叉处。可分为幽门上、下、后三组。收集胃幽门部、十二指肠上部和胰头的淋巴管,其输出管汇入腹腔淋巴结。
(四)脾淋巴结splenic lymph nodes位于脾门处,胃底的大部及胃体大弯侧的上1/3部的淋巴管汇入,其输出管汇入腹腔淋巴结。
胃的淋巴管与邻近器官如食管、十二指肠、肝、胰和横结肠等的淋巴管存在着广泛的吻合,因此胃癌易向这些器官转移,此外也可通过胸导管或沿食管淋巴管转移到左锁骨上淋巴结。
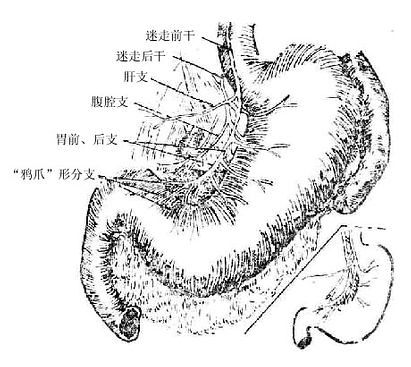
6.胃的神经(图8-33)
图8-33胃的神经
胃的运动神经为交感和副交感神经。交感神经来自脊髓第6-9胸节,经内脏大神经至腹腔神经节,由节细胞发出的节后纤维经腹腔丛随血管分支布于胃壁(血管壁、平滑肌、腺体)。其作用使胃蠕动减慢,胃液分泌减少,括约肌紧张,血管舒张,副交感神经纤维来自左、右迷走神经,在第4胸椎水平以下,在食管壁形成食管丛,然后又重新组合成前干(以左迷走神经纤维为主)和后干(以右迷走神经纤维为主)经食管裂孔随食管进入腹腔。前干行于食管腹段的右前方,位于浆膜和肌膜间,在贲门附近分为胃前支和肝支。肝支经小网膜右行参加肝丛的构成。胃前支伴胃左动脉沿胃小弯走行,沿途分出5-6个小支与胃左动脉的胃支相伴到胃前壁,在角切迹附近以鸦爪形的分支分布于幽门窦和幽门管的前壁。后干行于食管的右后方,在贲门附近分为胃后支和腹腔支。腹腔支沿腹膜后胃左动脉干右行,参加腹腔丛的构成。胃后支在胃前支深面沿胃小弯走行,沿途发出小支至胃后壁,在角切迹附近以鸦爪支分布于幽门窦和幽门管的后壁。副交感神经使胃蠕动加强,胃腺分泌增加,括约肌开放。
交感神经与副交感神经在肌层间和粘膜下层分别形成肌间神经丛(Auerbach’s神经丛)和粘膜下神经济管理(Meissner’s神经丛),副交感神经在此二丛的神经内换神经元后,发出的节后纤维与交感神经节后纤维共同支配平滑肌、腺体等效应器官。临床上胃、十二指肠溃疡时采用选择性迷走神经切断术,即式断迷走神经的胃前、后支,保留肝支和腹腔支,以减少胃的分泌和蠕动,但术后出现胃排空障碍。近年来有人主张行高选择性迷走神经切断术,即仅切断胃前、后支向胃体发出的小支,而保留分布于幽门部的鸦爪支,使术后胃仍具有良好的排空工能。
胃的感觉神经伴随交感、副交感神经走行。一般认为传递痛、温觉纤维伴交感神经进入脊髓第6-9胸节,而传递其它感觉如饥饿、膨满、恶心等的感觉纤维伴随迷走神经进入延髓。
三、十二指肠
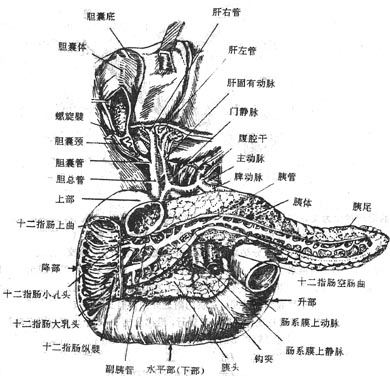
十二指肠duodenum是小肠的起部,长约20-25厘米(相当于十二个横指)。上端续于幽门,下端终于十二指肠空肠曲。全形呈C字形包绕着胰头。除始末两端外绝大部分为腹膜后位,在平第一腰椎与第三腰椎之间紧于腹后壁。可分为上部、降部、水平部和升部等四部(图8-34)
图8-34胆道、十二指肠和胰
1.十二指肠各部
十二指肠上部自幽门向右并稍向上后行,达胆囊颈部长约5厘米。在与幽门相挡的起始段,除后面外其余均有腹膜被覆。而远侧段仅前方有腹膜遮盖。
降部长约7厘米,在胆囊颈下方(十二指肠上曲)续于上部,于第1-3腰椎右侧下行,至第3腰椎下缘转向左,移行于十二指肠水平部。
水平部长约10-12厘米,横行向在,横过右输尿管、下腔静脉和第三腰椎体的前方,至腹主动脉前面移行于升部。
升部仅长2-3厘米,起始后沿脊柱左侧上升至第二腰椎左缘,急转向前下形成十二指肠空肠曲duodenojejunalflexure续于空肠。该曲借十二指肠悬肌固定于腹后壁。十二指肠悬肌suspensorymuscle of duodenum 由平滑肌、横纹肌和结缔组织共同构成,上起于右膈脚,下附于十二指肠空肠曲的后面。此韧带表面有腹膜被覆形成皱襞,叫做十二肠悬韧带(Treitz韧带),是手术中确定空肠起点的重要标志。
2.十二指肠的毗邻
上部的上缘有肝十二指肠韧带系于肝门,前上方与肝方叶、胆囊颈相靠近;下方与胰头相贴;前方为胆囊,故胆囊炎时常与十二肠上部粘连;后方有胆总管、门静脉、胃十二指肠动脉经过,与下腔静脉间仅隔以薄层的结缔组织。
降部前方邻肝和横结肠,横掼肠系膜附着于其中部;后方与右肾、下腔静脉相邻,外侧缘邻近结肠右曲,内侧缘与胰头、胆总管邻挡,胆总管和胰腺管斜穿肠壁汇合后开口于后内壁。
水平部后面有下腔静脉、腹主动脉经过;前面有肠系膜上动、静脉跨过;上方贴胰;下方邻空肠。
升部前面邻小肠袢;后面与左交感干和左腰大肌相邻;右侧为肠系膜上动、静脉和胰头;左侧有左肾及左输尿管,上方靠近胰体。
3.十二指肠的结构特点
十二指肠壁具有消化管典型的四层结构。上部的起始端(约2厘米)肠粘膜较平坦,故管壁薄、管腔大称为十二指肠前庭。在钡餐X线透视时上部的第一环皱襞与幽门瓣间形成底向幽门的三角形阴影,叫做十二指肠球部或冠部,是十二指肠溃疡的好发部位。十二指肠其余各部管壁较厚,有较密集的皱襞,在降部中段后内侧壁有一纵皱襞,叫做十二指肠纵襞,由胆总管和胰管斜穿肠壁所引起,纵襞下端形成十二指肠大乳头,是胆总管和胰管的共同开口处,其上方约2-3百米处有一小乳头,为副胰管的开口处。
4.十二指肠的血管、淋巴和神经
十二指肠的脉主要来自胰十二指肠上前、上后和下动脉所形成的胰十二指肠前、后动脉弓,此外还由胃十二指肠动脉发出的十二指肠上动脉、后动脉供给。
静脉汇入于胰十二指肠上前和上后静脉,前者经胃网膜右脉,注入肠系膜上静脉,后者则于胆总管左侧直接汇入门静脉,故于此处手术暴露胆总时,应予注意。
十二肠的淋巴回流至胰十二指肠前、后淋巴结。其输出管汇入幽门下淋巴结。
神经主要来源于肠系膜上丛、肝丛和腹腔丛。
四、肝脏
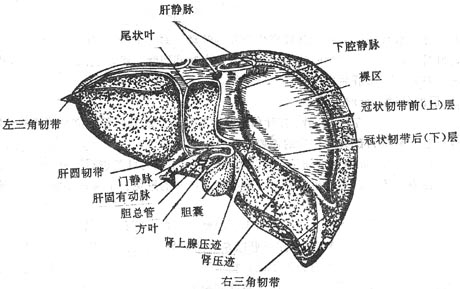
1. 肝脏的形态、位置和毗邻(图8-35、36、37)
图8-35肝的膈面
图8-36 肝的脏面
图8-37 肝的后面
肝脏hepar是人体最大的腺器官,呈红褐色,质地柔而脆,呈楔形,分为上、下两面,前、后、左、右四缘。
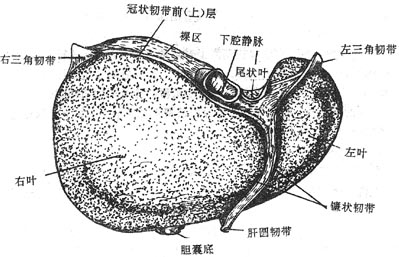
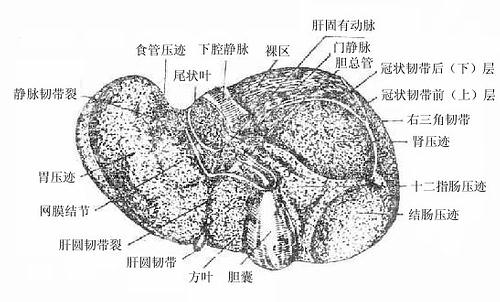
肝上面隆凸,与膈穹相对,叫做膈面。表面借镰状韧带分为左、右两叶。右叶大而厚,左叶小而薄。肝上面后部冠状韧带前、后层间有一无腹膜被覆的三角区,叫做肝裸区bareearea of liver,借结缔组织与膈相连。肝下面凹陷,与腹腔脏器接触,叫做脏面。生有H形沟,左纵沟较窄,其前半部有肝圆韧带,是脐静脉闭锁后形成的索条;后半部有静脉韧带,由静脉导管萎缩形成。右纵沟较宽,其前半部为胆囊窝,容纳胆囊;后半部为腔静脉窝,下腔静脉从此穿过,肝左、中、右静脉在此注入下腔静脉,故称不第二肝门。横沟有肝管、淋巴管、神经、门静脉及肝动脉的分支出入,叫做肝门portahepatis或第一肝门。这些进出肝门的结构,周围为结缔组织所包绕,叫做肝蒂。在行半肝切除术时,常需在此分离、结扎、切断肝管、肝动脉、门静脉的相应分支,同时在第二肝门处理相应的肝静脉。肝下面左纵沟的左侧为左叶,右纵沟的右侧为右叶,两纵沟之间的部分又被横沟分为前方的方叶和后方的尾叶。肝下缘锐利,生有两个切迹,右侧者为胆囊切迹,左侧者为肝圆韧带切迹。
肝的大部分位于右季肋区,小部分位于腹上区和左季肋区。除腹上区外均被肋骨、肋软骨所遮盖。肝的上界与膈穹基本一致,在右锁骨中线平第5肋,在前正中线越过胸骨体与剑突交界处,在左锁骨中线相当于第5肋间隙水平。肝下界右侧与右肋弓一致,在右侧第8、9肋软骨结合处低于肋弓,继而斜向左上经左侧第7、8肋软骨结合处,至左侧锁骨中线第5肋间隙与上缘相交会。
肝的位置随呼吸和体位的不同而变化,立位和吸气时下降,卧位和呼气时回升。在前正中线其下界突出于剑突下2-3厘米,而与腹前壁相接触,故在此可触及肝脏下缘。在深吸气时,肝脏下缘下降,于右肋弓下缘亦可触及。小儿肝脏相对较大,下界低于肋弓,但正常不超过肋弓下2厘米。
肝的毗邻:肝右叶上面与右膈肋窦隔膈肌相对。右叶下面中部接近肝门处与十二指肠上曲相邻,前部与结肠右曲相邻,后部邻右肾及肾上腺,方叶下部接幽门;左叶下面与胃前壁相邻,后上部邻食管腹部。
2. 肝内管道系统及肝的分叶、分段
肝内管道包括Glisson系统和肝静脉系统。
(一)Glisson系统由互相伴行的门静脉、肝固有动脉,肝笔的各级分支被结缔组织所包绕而构成,是肝依据结构分叶、分段的基础。其中门静脉将胃肠道吸收的营养物携带入肝,供血量约占70%左右。肝固有动脉供给氧含量较高的血液。肝管及各级胆管是排出胆汁的导管系统。
(1)门静脉的分支门脉分为左、右两支。左支较细长,分布于左半肝,主干沿横沟左行叫横部,至左纵沟弯向前上方,移行于脐部。横部的分支有尾状叶,1-3支,分布于尾状叶左侧半。脐部的分支有外侧支和内侧支,外侧支多为二支,分别至左外侧叶上段和下段;内侧支也多为二支,分别至左内侧叶的上部和下部。门静脉右支短而粗,分布于右半肝,沿途发出的分支有:尾状叶支,1-2支,分布于尾状叶右半;前支,自右支前上缘发出,分为二支,分布于右前叶上部和下部;后支为右叶的缘支,分为上、下二支,分别至右后叶上段和下段。
(2)肝固有动脉的分支在肝门处分为肝左脉和肝右动脉入肝。
肝左动脉行向肝门左侧,一般先发出尾叶动脉,再分出内侧叶动脉和外侧叶动脉。外侧叶动脉又分为上段支和下段支。
肝右动脉行向肝门右侧,先发出尾叶动脉,继而发出前叶和后叶动脉,后叶动脉又分为上、下段支。
有时可见肝中动脉取代左内侧叶动脉分布于左内侧叶。存在由胃左动脉起始的肝左副动脉变异时,往往取代左外侧叶动脉或取代左外侧叶动脉的一个段支。
(3)肝管 肝细胞分泌的胆汁经胆小管流入叶间胆管,经多次汇集每半肝形成一条肝管,即左、右肝管,出肝后再汇成一个肝总管。
(二)肝的分叶、分段(图8-38)
图8-38肝叶、肝段横式图
肝脏从表面划分的左叶、右叶、方叶和尾叶没有真正反映其内部管道系统的构造特征,因而不适应肝脏外科进行部分肝切除的需要。
通过对肝脏Glisson系统的研究,并以它的分支为基础对肝脏进行了分叶、分段。但各派学者的划分法有所不同。命名也有差异,至今尚无统一的意见。下面概要的介绍较为通用的划分法。
以正中裂为界,将肝划分为左、右两半,叫做左、右半肝。正中裂为一斜裂,前起自胆囊窝中点,向后延至下腔囊静脉左缘。经半肝以左叶间裂为界,划分为左内侧叶和左外侧叶,后者又分为上段和下段,左叶间裂为矢状位,相当于左纵沟。右半肝以右叶间裂为界划分为右前叶和右后叶,后者又分为上段和下段。右叶间裂后起下腔静脉右缘,前至肝右下角至胆囊窝中点连线的外、中1/3交界处,为一近水平位与冠状位之间的斜裂。
尾状叶恰为正中裂所经过,将之分为左、右两部。
综上所述,肝脏分为左、右两半,五叶,四段如下表。
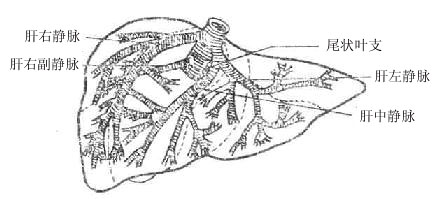
(三)肝静脉系统(图8-39)
肝静脉系统包括肝左、中、右静脉和它们的属支。此外还有一些肝短动脉。(1)肝左静脉位于左叶间裂内,收集左外侧叶静脉血,开口于下腔静脉的左侧壁或左前壁,有时与肝中静脉汇合后注入下腔静脉。(2)肝中静脉主干位于正中裂的后半部,收集左内侧叶和右前叶的静脉血,汇入下腔静脉的左前壁。半肝切除时,为了保护肝中静脉,常于正中裂的一侧(拟切除侧)旁开1-1.5厘米处切开肝脏。(3)肝右静脉主干走于行右叶间裂内,收集右后叶上、下段的血液,开口于下腔静脉右侧壁。(4)肝短静脉为收集右后叶脏面和尾状叶的一些小静脉的总称,约3-10支,口径细(0.5-0.8厘米),在肝后面直接汇入下腔静脉,因此将它们的汇入处称第三肝门。肝静脉系统的特点是壁薄,没有静脉瓣,被固定于肝实质内管径不易收缩。在肝手术时需注意予以处理。
图8-39肝静脉
3.肝脏的淋巴和神经
肝的淋巴管分为浅、深两组。浅淋巴管位于肝被膜内,位于膈面中间后部的淋巴管经膈肌的腔静脉孔入胸腔,汇入膈上淋巴及纵隔后淋巴结,左侧部者注入胃左淋巴结,右侧部者注入主动脉前淋巴结。脏面的淋巴管汇入肝淋巴结。深淋巴管分为升、降二组。升组伴随肝静脉走行,经第二肝门、膈肌下腔静脉裂主入膈上淋巴结。降组伴门静脉的分支走行,大部分经肝门汇入肝淋巴结,小部分汇入胃左淋巴结或直接进入胸导管。肝淋巴结位于肝门,沿肝固有动脉和胆总管排列,其输出管注入腹腔淋巴结。由于肝的淋巴多经膈上淋巴结回流,故肝癌常转移至胸腔。
肝的神经来自腹腔丛和迷走神经前干的肝支,在肝固有动脉和门静脉周围形成肝丛,随血管分支而分布。
五、肝外胆道
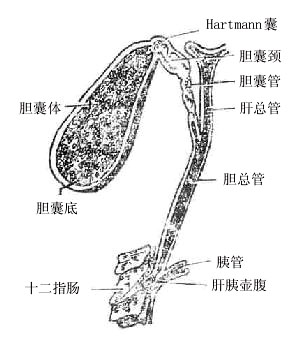
肝外胆道由左、右肝管、肝总管、胆囊和胆囊管、胆总管组成(图8-40)
图8-40 肝外胆道
1.胆囊和胆囊管
胆囊gallbladder为长茄子状的囊状器官,长约8-12厘米,宽3-5厘米,容量约为40余毫升,位于肝脏脏面胆囊窝内,上面借疏松结缔组织与肝相连,其余各面均有腹膜包被。胆囊具有储存和浓缩胆汁的作用,并可调节胆道压力。
胆囊可分为底、体和颈等三部。底朝前,稍突出于肝前缘,其体表投影相当于右锁骨中线与右肋弓的交点。底部平滑肌层薄,弹性较小,是胆囊穿孔的好发部位。由于胆囊与肝脏一起呼吸而上下移动,故有时穿孔虽小,也不易粘连愈合。体部含量大量弹力纤维,有较大伸缩性。颈部弯曲且细,其上部膨出,叫哈特曼(Hartman)氏囊。胆囊下面邻接横结肠和十二指肠,因而胆囊炎时胆囊颈常与十二指肠上部粘连,左邻胃幽门部,前与腹前壁相贴。
胆囊管cysticduct 长约3-5厘米,在肝十二指肠韧带内,为胆囊颈向左下方的延续。在近胆囊颈的一端,粘膜内有螺旋形皱襞,叫做Heister氏瓣,而靠胆总管的一端粘膜平滑。Heister瓣使胆囊管不致过度膨大或缩小,有利于胆汁的的排出。但当胆道炎症时此瓣发生水肿或有结石嵌顿时,则可导致胆囊积液。胆囊管通常与肝总管以锐角相交,合成胆总管。
胆囊动脉常在胆囊三角起自肝右动脉。胆囊静脉多汇入门静脉主干或右支。
2.肝管、肝总管和胆总管
左、右半肝的胆汁导管各汇成一条肝管,左肝管left hepatic duct位置较,横行于肝门横沟中,细而较长(长2.5—4.0厘米),以近于直角汇入肝总管。在肝管结石时虽易于触及,但因与肝总管之间的汇角小,不易自行排石且切开胆总管取石时难度也较大。右肝管righthepatic duct位置深,较粗且短(仅2-3厘米),与肝总管的汇角为150°左右,因而有利于胆汗引流和自行排石。临床上所见肝管结石以左侧较多。
肝总管commonhepatic duct 长约3厘米,直径0.4-0.6厘米,其前方有肝右动脉,有时有胆囊动脉经过,末端与胆囊管汇成胆总管。
胆总管commonbile duct一般长约7-8厘米,直径0.6—0.8厘米。由于管壁富于弹性纤维,故结石或蛔虫阻塞时可扩张到相当程度。胆总管依其行程可分为四段。第一段为十二指肠上段,行于小网膜游离缘内;第二段位于十二指肠上部后面,叫十二指肠后段,居于门静脉右侧,下腔静脉前方;第三段为胰腺段,起初行于胰腺表面,继而表面覆以胰腺被膜或薄层腺组织,故胰头癌时可压迫胆总管而致梗阻性黄疸;第四段为十二指肠壁内段,仅1.5-2.0厘米长,在穿肠壁时与胰管汇合,汇合后略膨大叫肝胰壶腹或Vater壶腹。壶腹周围及附近有括约肌向肠腔内突出,使十二指肠后内壁粘膜隆起形成十二指肠乳头。乳头上有胆总管的开吕。肝胰壶腹括约肌又称Oddi括约肌,包括胆总管括约肌、胰管括约肌和壶腹括约肌三部分,具有控制和调节胆汁和胰液排放的作用。
六、胰腺
1.胰腺的形态、位置和毗邻
胰腺pancreas是横卧于腹后壁的蚕形腺体,右侧为头部,恰嵌于十二指肠肠襻内,中间为体部,横过第1-2腰椎的前方,左端为狭细的尾部,靠近脾门。全长约12-15厘米,宽3-4厘米,厚1.5-2.5厘米。除头部外其余部分横断面呈三角形。胰腺前面为腹后壁腹膜遮盖,隔网膜囊与胃后壁对,前面下部有横结肠系膜附着。后面为下腔脉、腹主动脉、腹空神经丛以及胸导管的起始部一乳糜池等结构。脾静脉行于胰腺的后方,脾动脉行于胰腺的上缘。
2.胰的分部
胰腺分为头、颈、体、尾四部。四部间无明显分界。头和颈部位于脊柱正中线右侧,体、尾部则位于左侧,从十二指肠上曲向肠系膜上血管划分一斜线,做为头与颈的分界。胰尾伸入脾肾韧带中,故各面均被腹膜包被。
胰头上、右、下三面均被十二指肠所环绕,有时十二指肠降部内侧也部分地胰腺组织所覆。胰头癌时可压迫十二指肠引起梗阻。X线检查时可见十二指肠窗开大或变形。胰头的下方有一钩形突出部叫做钩突。胰头前面被横结肠系膜根横过,后面有胆总管,并借疏松结缔组织与下腔静脉、右肾静脉等相连。
胰颈位于幽门和十二指肠球部的后下方,上宽下窄,上方有胆总管,后面有一沟,沟内有肠系膜上静脉经过,不久即与脾静脉汇合成门静脉主干。在汇入前肠系膜上静脉还接受胰十二指肠下静脉以及来自胰头和钩突的小静脉支。
胰体较长,横过第一腰椎前方至左季肋区。前面为网膜囊后壁的腹膜遮盖,隔网膜囊与胃后壁相对。后面有下腔静脉、腹主动脉,还有腹腔淋巴结和腹腔丛。脾静脉在胰后面从左向右横行,并接受肠系膜下静脉的汇入。胰体上级有脾动脉左行。
胰尾位于脾肾韧带内,尾端直抵脾门,下方与结肠左曲相邻,后面有左肾、左肾上腺,脾动、静脉从胰上缘和后面转至前面,与胰尾并行至脾门。
3.胰管
胰管pancreaticduct位于胰实质内。主胰管起自胰尾,横贯胰的全长,沿途收纳许多小支,其位置略偏后(约在中后1/3交界处),在胰头斜向右下方胆总管汇成壶腹,开口于十二指肠(大)乳头。副胰管短而细,位于胰上部,主要引流胰头上部分泌的胰液,左端连于主胰管,平行向右。开口于十二指肠小乳头。
4.胰的血管、淋巴和神经
胰腺的血液供给来自胰十二指肠上前、上后动脉、胰十二指肠下动脉及脾动脉的分支――胰背动脉、胰大动脉和胰支,在胰腺表面或实质内吻合成网。
胰腺的静脉回流胰头和颈部的静脉经胰十二指肠上、下静脉汇入肠系膜上静脉。胰体、尾部的静脉汇入脾静脉。
胰腺的淋巴注入十二指肠降部与胰头之间的十二指肠前、后淋巴结和脾淋巴结。它们的输出管汇入腹腔淋巴结。
胰腺的神经来自腹腔丛、肝丛、脾丛及肠系膜上丛的分支,在胰腺形成前、后神经丛。腹腔丛位于胰的后上方,故当胰腺炎或癌肿时可刺激或压迫该神经丛而引发背部的剧痛。
七、脾
脾spleen属于循环系统的淋巴器官,色红褐,质软而脆,受暴力冲击时易破裂。脾被腹膜包被,属内位器官。脾能产生淋巴细胞,具有破坏衰老的红细胞,吞噬微生物和异物的功能,在胚胎时期还是造血器官之一。它的主要机能是参与机体的免疫反应。
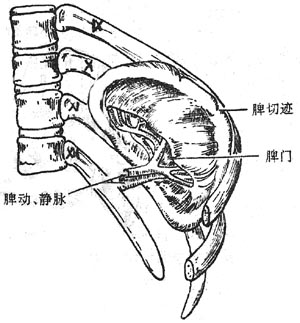
1.脾的形态、位置和毗邻(图8-41)
图8-41 脾(脏面)
脾形似蚕豆,位于左季肋区,为左肋弓所遮覆,斜卧于第9-11肋的内面,长轴与左侧第10肋一致重约150-250克。脾有上、下两极,前、后两缘和膈、脏两面。
膈面向外上方凸隆与膈相贴。脏面朝向内下方凹陷,近中央处明显凹入,叫做脾门,有脾血管、淋巴管和神经出入,为腹膜所包被,叫做脾蒂。脾下方邻胰尾和横结肠左曲,右前方与胃底部相邻,后下方为左肾和肾上腺。脾前缘有1-3个切迹,脾肿大时该切迹可明显触及,是鉴别脾与其它肿物的标志。脾的下极为膈结肠韧带承托。
2.脾的血管、神经和淋巴回流
脾动脉起自腹腔干,粗而迂曲,沿胰上缘左行,经脾肾韧带至脾门,发出2-3终支入脾。脾静脉在脾门处常由3支脾支汇成,管径粗大,一般较脾动脉粗一倍,行于胰腺后面,至胰颈部与肠系膜上静脉汇成门静脉。
脾脏的神经来自脾丛,主要接受腹腔丛的分支,也接受左肾丛等的分支。
脾的淋巴管汇入脾淋巴结,其输出管注入腹腔淋巴结。
八、空肠和回肠
空肠和回肠又叫系膜小肠,上端起自十二指肠空肠曲,下端在右髂窝续于盲肠,蟠曲形成许多肠襻,全长约6米,上2/5为空肠,下3/5为回肠。
1. 位置和形态
空肠和回肠位于横结肠下方的由结肠所围成的框圈内。一般认为空肠位于左腰部和脐部,回肠位于脐部和左髂窝部,还有一小部分伸入小骨盆腔内。
空、回肠均由肠系膜系于腹后壁,肠系膜的附着缘叫系膜缘,是血管神经出入肠壁处。该处与肠系膜之间形成一个三角形间隙,叫做系膜三角。空肠壁厚,肠腔口径较大,血管较丰富,活体色泽较红;回肠壁薄,肠腔口径较细,血管较少,色泽较浅。
2.肠壁的构造特点(图8-42)
小肠壁具有管状器官的四层结构。小肠粘膜和粘膜下组织向肠腔内突出形成许多环形或螺旋形皱襞,叫做环皱襞,空肠者高而密,回肠者则较低且略稀疏。环皱襞上还生有许多绒毛状小突起,叫做小肠绒毛。环皱襞和绒毛增大了肠粘膜的表面积,以利于小肠的消化和吸收。粘膜内有许多淋巴小结,突向粘膜表面,数个淋巴小结集聚形成孤立淋巴滤泡,约米粒大,分布于全小肠。在回肠末端20-30个淋巴小结聚集形成集合淋巴滤泡,叫做Peyer板,既向肠腔粘膜表面突出,又向粘膜下层侵入,多排列在系膜缘的对侧,是肠伤寒的易侵部位。
3. 空、回肠的血管、淋巴管、淋巴结和神经
空、回肠动脉发自肠系膜上动脉,行于肠系膜内,分支构成1-5级动脉弓,最后以直管动脉自系膜缘处进入小肠壁,与肠管纵轴呈垂直方向。肠系膜内丰富的血管弓保证小肠在处于不同位置时的血液供给,使血液能均匀地进入肠壁。但直管动脉间的吻合甚少。尤其是肠系膜缘的对侧肠壁血运较差,所以在行小肠部分切除术时除扇形切断肠系膜外,还应切除稍多的系膜相对缘的肠管,即在原扇形的基础上加大20°角左右切除小肠,以保证剩余小肠的系膜相对缘的血液供给。
图8-42 肠粘膜
空、回肠的静脉与动脉伴行,最后汇入肠系膜上静脉。
支配空、回肠的神经纤维来自腹腔神经丛。它们在肠系膜上动脉壁的周围形成肠系膜上丛,并随动脉分支分布于肠壁。交感神经抑制肠的蠕动和分泌,副交感神经在肌间或粘膜下神经丛换神经元,节后纤维促进肠蠕动和腺体分泌。肠的感觉纤维分别伴随交感或副交感纤维将感觉冲动传至脊髓(T10-11节段)和脑干。
九、盲肠和结肠
大肠包括盲肠、结肠和直肠,全长约1.5米。盲肠在右髂窝处续于回肠,向上移行于结肠,结肠从右、上、左三面环绕小肠袢,分别叫做升结肠、横结肠和降结肠。在左髂窝降结肠移行于乙状结肠。乙状结肠末端于第3骶椎前面续于直肠。
1.盲肠
盲肠cecum位于右髂窝,全部为腹膜被覆,稍可移动。有人盲肠后面无腹膜,直接与腹后壁以结缔组织连接。盲肠有两个口。一个位于内后壁,是回肠通向盲肠的开口,叫做回盲口。回肠的环形肌从此口突入于盲肠腔,表面覆以粘膜,形成上、下各一个半月形皱襞,叫做回盲瓣ileocecalvalve,该瓣具有括约肌作用。回肠正向蠕动时瓣口开大,使小肠内容物进入盲肠。当盲肠内压增高时两瓣互相贴近,以防止盲肠内容物的逆流。在回盲口下约2厘米处有通向阑尾的阑尾口。
2.阑尾
阑尾vermiformappendix是自盲肠内后壁突出的细长盲管,形如蚯蚓,故又名蚓突。长度不一,平均5-7厘米,直径约0.5厘米。阑尾末端游离,根部较为恒定,是盲肠三条结肠带的汇集处,并延续为阑尾纵肌。手术中常以此做为寻找阑尾的标志。
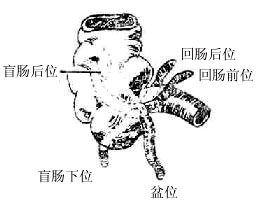
阑尾借三角形系膜与小肠系膜相连。在阑尾系膜游离缘内有阑尾血管、淋巴管和神经走行。阑尾的位置变化较大(图8-43),常见的有盆位(41.3%),即阑尾越过骨盆上口入于盆腔,贴附于闭孔内肌表面或靠近盆腔脏器;盲肠或结肠后位(29.4%),阑尾位于盲肠或升结肠后面,尖端向上,可邻接腰大肌,为腹膜后位,阑尾炎时过度后伸大腿可引起疼痛。此外还有盲肠下位(17.4%),阑尾位于盲肠后面,尖端向右下;回肠前位(7.4%)位于回肠末段前方,尖端指向右上;回肠后位(4.4%)在回肠后方,尖端指向左上方。
>
图8-43阑尾的常见位置
3.结肠
结肠colon可分为下列4部分。
(一)升结肠ascendingcolon是盲肠向上的延续,起自右髂窝,经腰方肌和右肾前方至肝右叶下方弯向左行,叫做结肠右曲,移行于横结肠,全长约15厘米。升结肠后面以结缔组织连于腹后壁,活动性小,属腹膜间位器官。
(二)横结肠transverse colon自结肠右曲至脾的下方转向下(结肠左曲)移行于降结肠,长约50厘米。全长均借横结肠系膜系于腹后壁。其两端较固定,中部系膜较长,活动度大,呈弧形下垂。一般在脐平面以上,但有时可垂至下腹甚至小骨盆腔。
(三)降结肠descending colon自结肠左曲起始,经左肾外侧缘和腰方肌前方下降,至髂嵴处移行于乙状结肠,长约20厘米,亦属于腹膜间位器官。
(四)乙状结肠sigmoid colon位于左髂窝,在髂嵴处续于降结肠,呈S形弯曲,至第三骶椎高度移行于直肠,长40-45厘米,借乙状结肠系膜系于左髂窝,属腹膜内位器官,活动度大,其长度和形态个人间差异甚大。有人系膜过长,可导致扭转。
4.盲肠和结肠壁的特点(图8-44)
盲肠和结肠具有消化管的典型结构层次。
粘膜生有半环形的皱襞,叫做结肠半月襞。每个半月襞约占肠管周长的1/3。皱襞上无绒毛。
粘膜及粘膜下组织内有大量的孤立淋巴滤泡。肌膜由内环、外纵两层平滑肌组成,但外纵层分布不均匀,主要集中于沿肠管纵行的三条带,叫做结肠带colicbands。一条位于横结肠系膜附着缘,叫系膜带。升、降结肠由于发生过程中系膜消失,故此带位于肠管外侧。一条位于大肉膜附着处,叫做网膜带。另一条位于二者之间,叫做独立带。结肠带在盲肠、升、横结肠非常明显,降、乙状结肠则逐渐变得不甚清晰。由于结肠带收缩、使结肠皱缩形成一个个向外突出的囊状,叫做结肠袋。袋与袋之间表面有横沟隔分,在钡餐灌肠时可借之区分大、小肠。浆膜层有脂肪组织聚集,形成大小不等的肠脂垂,即由脂肪组织突出物包以浆膜构成。
图8-44 横结肠
5.盲肠、结肠的血管、淋巴管和神经
盲肠、结肠的动脉有来自肠系膜上动脉的回结肠动脉,右结肠动脉和中结肠动脉;来自肠系膜下动脉的左结肠动脉和乙状结肠动脉。在靠近结肠边缘处它们的分支互相吻合成动脉弓(边缘动脉),再从弓发出分支分别行向肠管两侧,每支分成长、短支进入肠管壁。静脉与同名动脉伴行,分别汇入脉系膜上、下静脉。
盲肠和结肠的淋巴管可经4群淋巴结引流,即结肠上淋巴结,位于肠脂垂内或附近;结肠旁淋巴结,位于动脉弓与肠壁之间;中间淋巴结,伴于各结肠动脉周围;主淋巴结,位于肠系膜上、下动脉干根部。右半结肠汇入肠系膜上淋巴结,左半结肠汇入肠系膜下淋巴结。肠系膜上、下淋巴结和腹腔淋巴结的输出管共同组成肠干。但需注意部分结肠淋巴管经腰淋巴结汇入腰干,于结肠癌手术清扫时需予考虑。
盲肠和结肠的神经支配来自肠系膜上、下神经丛,迷走神经的副交感纤维仅支配结肠左曲以前的肠管;而降结肠和乙状结肠则由骶髓第2-4节段发出的副交感纤维支配。感觉纤维亦随交感和副交感纤维走行分别传入腰髓、脑干和骶髓。
[腹腔器官的解剖步骤与方法]
1.按本章第4节逐一观察腹腔各器官的形态、位置、毗邻。
2.胃的解剖方法
沿胃大弯将与胃相联属的大网膜和胃脾韧带及胃网膜左、右动脉向胃的分支剪断;再沿胃小弯将小网膜及胃左、右动脉的胃支剪断,注意勿切断胃左动脉食管支。将12指肠上部靠幽门处做双重结扎,在两结扎线之间将12指肠上部剪断。丙从贲门稍上方切断食管腹段及迷走神经发出的胃前、后支,将胃取出。
观察胃的外形及分部后,沿胃大弯纵行剪开胃壁,将胃内容冲洗干净。观察胃粘膜的皱襞及大小约1-6毫米走私的胃小区,并用放大镜观察胃小区内的胃小窝,胃小窝的底是胃腺的开口处。在幽门处观察环形的幽门瓣及其构成的基础-幽门括约肌。在切缘处的断面上分清胃壁的层次(粘膜、粘膜下层、肌层和浆膜)。
3.肝的解剖方法
在12指肠上部后方切断门静脉、肝固有动脉和胆总管。将肝向前上方抬起,同时向后将下腔静脉从腔静脉窝中推出,于近肝处切断肝静脉,注意勿将下腔静脉撕裂。在靠近腹前壁及膈下面剪断肝镰状韧带及肝圆韧带。将肝向下方拉,在膈与肝膈面之间切断肝冠状韧带前层及左、右三角韧带,并剥离肝裸区的结缔组织,再切断肝冠状韧带后层(如肝静脉未切断,此时则易于切断)。剥离肝与右肾上腺间的结缔组织,将肝取出。
清理肝门诸结构,用镊子剥离Glisson氏系统,直至各叶的分支(以门静脉系为主,剥离至右支分为前支后后支,左支分为内侧和外侧支)。也可在第二肝门剥离肝右、肝中及肝左静脉,观察它们的主干行径与叶间结构的关系。
4.12指肠和胰的解剖方法
在12指肠升部末端找到12指肠悬韧带(Treitz韧带),纵行切开腹膜,观察十二指肠悬肌。切开12指肠降部右缘和水平部下缘的腹膜壁层,将12指肠向左稍翻起,观察其后毗邻。
在观察胰的形态位置时,切断由胃12指肠动脉发出的胰12指肠上前、上后动脉和由肠系膜上动脉发出的胰12指肠下动脉的前、后支,双层结扎12指肠空肠曲,从两条结扎线间切断肠管,并剥离胰,切断脾动、静脉的胰支,将胰和12指肠一并取出。
解开十二指肠的结扎线,将12指肠上部及降部分别沿上壁和右壁剪开,冲洗干净。将标本翻置(即背面朝上),用剪刀尖和尖镊分离胆总管,直至其入于12指肠壁。顺胰腺长轴于后面中线作一横切口(勿过深),将切口两侧的腺实质修去,剥离出白色的胰管及汇入它的更细的小管。追踪胰管至胰头,可见其向后下方行,直至12指肠降部后内侧,与胆总管汇合。在胰头部还可找到另一较细的导管,其走行方向与胰体部的胰管一致,即副胰管。在12指肠降部中段后内侧壁的粘膜有一纵行的12指肠纵襞,即为胆总管和胰管斜穿肠壁所引起。其下端形成大乳头,乳头中央的小孔是胆总管和胰管的共同开口。副胰管开口处也有副(小)乳头。
5.小肠的解剖
自Treitz韧带向下约15厘米处,用线绳将空肠结扎两道,10厘米后再用线绳双层结扎,于两道结扎线间剪断空肠,并扇形剪断肠系膜,取下10厘米长的空肠。去除结扎线,将内容物冲洗干净。同法在距回盲部约10厘米处取下一段回肠。
将肠管沿肠系膜对侧缘剪开,观察并对比空、回肠的粘膜特征,在切缘处分离肠壁的层次。
6.大肠的解剖
依上法取横结肠一段(10厘米),冲洗干净后,纵行剖开,观察其粘膜特征。并对比大肠与小肠的不同。
, http://www.100md.com