儿童罕见原发鼻腔NK/T细胞淋巴瘤诊断方法及文献复习
http://www.100md.com
2010年2月1日
 |
| 第1页 |
参见附件(1456KB,2页)。
【摘要】通过对儿童罕见鼻型NK/T细胞淋巴瘤的发病诊治经过的回顾总结探讨此类疾病的发病特点及诊断思路,并通过活组织EB病毒原位杂交法(EBER)证实此类肿瘤与EB病毒感染的相关性。
【关键词】儿童;鼻腔;NK/T细胞淋巴瘤
【中图分类号】R726.1 【文献标识码】A 【文章编号】1008-6455(2010)08-0132-02
NK/T细胞淋巴瘤,鼻型(extranodal NK/ T-celllymphoma,nasal type)属于非霍奇金淋巴瘤,是2001 年 WHO 淋巴造血组织肿瘤新分类中的一个独立类型,主要发生于淋巴结外的呼吸道及消化道器官,占全部恶性淋巴瘤的2%~10%[1],好发于成年男性,发病中位年龄50 岁,男女之比约为4∶1[2],儿童罕有此型发病报道。
1 资料与方法
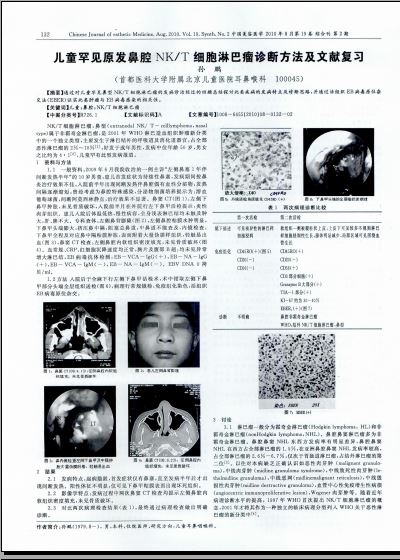
1.1 一般资料:2009年6月我院收治的一例主诉“左侧鼻塞1年伴间断发热半年”的10岁男童,患儿首发症状为持续性鼻塞,发病期间按鼻炎治疗效果不佳,入院前半年出现间断发热伴鼻腔偶有血性分泌物,发热间隔逐渐缩短,曾经考虑为鼻腔特殊感染,分泌物细菌培养提示为:溶血葡萄球菌,间断阿莫西林静点,治疗效果不显著。鼻窦CT(图1):左侧下鼻甲肿胀,未见骨质破坏,入院前半月在外院行左下鼻甲活检提示:炎性肉芽组织。患儿入院后体温低热,慢性病容,全身浅表淋巴结均未触及肿大,肝、脾不大。专科查体:左侧鼻背膨隆(图2),左侧鼻腔粘膜水肿明显,下鼻甲头端膨大,挤压鼻中隔,阻塞总鼻道,中鼻道不能查及,内镜检查:下鼻甲全程及对应鼻中隔粘膜肿胀,表面附着大量伪膜样组织,轻触易出血(图3),鼻窦CT检查:左侧鼻腔内软组织密度填充,未见骨质破坏(图4)。血常规、CRP、红细胞沉降速度均正常,胸片及腹部B超:均未见异常增大淋巴结,EB病毒抗体检测:EB-VCA-IgG(+),EB-NA-IgG(+),EB-VCA-IgM(-),EB-NA-IgM(-)。EBV DNA 0拷贝/ml。
1.2方法 入院后于全麻下行左侧下鼻甲活检术,术中钳取左侧下鼻甲部分头端全层组织送检(图6),病理行常规镜检,免疫组化染色,活组织EB病毒原位杂交。
2 结果
2.1 发病特点:起病隐匿,首发症状仅有鼻塞,直至发病半年后才出现间断发热。阳性体征不明显,仅可见下鼻甲粘膜表面出现坏死组织。
2.2 影像学特点:发病过程中两次鼻窦CT检查均提示左侧鼻腔内软组织密度填充,未见骨质破坏。
2.3 对比两次病理检查结果(表1),最终通过病理检查做出明确诊断。
3 讨论
3.1 淋巴瘤一般分为霍奇金淋巴瘤(Hodgkin lymphoma, HL)和非霍奇金淋巴瘤(nonHodgkin lymphoma,NHL)。鼻腔鼻窦淋巴瘤多为非霍奇金淋巴瘤。鼻腔鼻窦NHL东西方发病率有明显差异,鼻腔鼻窦 NHL 在西方占全部淋巴瘤的1.5%,在亚洲鼻腔鼻窦NHL发病率较高,占全部淋巴瘤的2.6%-6.7%,仅次于胃肠道淋巴瘤,占结外淋巴瘤的第二位[3]。以往对本病缺乏正确认识如恶性肉芽肿 (m alignant granuloma),中线肉芽肿 (midline granuloma syndrome),中线致死性肉芽肿(lethalmidline granuloma),中线恶网(midlinem alignant reticulosis),中线毁损性肉芽肿(midline destructive granuloma),血管中心性免疫增生性病损(angiocentric immunoproliferative lesion),Wegener肉芽肿等。随着近年病理诊断水平的提高, 1997年WHO首次提出NK/T细胞淋巴瘤的概念,2001年才将其作为一种独立的临床病理分型列入WHO关于恶性淋巴瘤的新分类中[4]。
3.2 本病发病隐匿,无特异性临床表现,常表现为鼻塞、流涕、头痛、发热等鼻腔及鼻窦炎性疾病症状,影像学也无特异性表现故不易诊断。本病例患儿发病早期即仅有鼻塞、间断发热等感染性疾病症状,鼻腔检查仅见鼻粘膜充血肿胀等鼻-鼻窦炎的临床改变,直至来我院后鼻窦CT亦无特异性改变,无法确诊。
3.3 病理诊断是确诊的唯一手段,确诊依据为肿物镜下有肿瘤细胞以血管为中心浸润性破坏,同时免疫表型检测T细胞分化抗原如 CD45RO(+),NK细胞相关抗原CD56(+), 细胞毒颗粒相关抗原 TIA-1(+) 时, 则可明确诊断结外鼻型 NK/T细胞淋巴瘤[5]。本例患儿在外院的活检病理报告仅提示组织为少量炎性肉芽组织,但是镜下描述核异形的淋巴样细胞浸润,以及免疫组化CD45RO(+),考虑正常鼻腔粘膜应为上皮组织来源,当其粘膜下层出现了异性的淋巴样细胞浸润,且出现了T细胞分化抗原CD45RO呈(+),因此高度怀疑淋巴组织来源的肿瘤组织,但仍不能提供充足的诊断依据,因此进行了第二次活检,明确了诊断。
3.4 唐红燕等[6]曾报道首次取病理的漏诊率可达72.22%,很多病例均需3-5次活检方获成功,骆云珍等[7]报道分析可能是由于:①鼻腔恶性淋巴瘤表面易出现坏死,医师在取标本时未取到肿瘤的实质部分,未获取肿瘤的确切证据;②因瘤细胞有亲血管性,可导致不同程度的地图样改变或带状坏死[8];③同时肿瘤细胞的亲血管性导致正常组织中的大量血管壁的破坏,使活检过程中出血量增加,影响手术视野,导致活检组织表浅,而致活检失败。结合上述经验,本患儿选择了全身麻醉下活检,去除了配合不当的主观不利因素,同时在手术中先以清理鼻甲表面的坏死组织,减少过度吸引所致的粘膜出血,术中以型号适中的粘膜钳全层钳取病变组织,保证了活检的成功。
3.5 Kim等曾报道鼻型NK/T细胞淋巴瘤与EB 病毒感染关系密切,尤其是鼻腔病例,80%-100%都存在EB病毒感染[9],本患儿EB病毒抗体检测:EB-VCA-IgG(+), EB-NA-IgG(+) ,EB-VCA-IgM(-) EB-NA-IgM(-),提示既往EB病毒感染,病理组织EB病毒原位杂交结果(+),再一次为本病与EB病毒感染的高度相关性提供了有力的证据。
参考文献
[1] Chan J K.The new World Health Organization classification of lymphomas:the past ......
您现在查看是摘要介绍页,详见PDF附件(1456KB,2页)。